2023-artikel
Was nicht passt, wird behindert
Stoppten EU Parlamentarier*innen kritischen Bericht zu Pharmaforschung?
Ein wissenschaftliches Beratungsgremium des EU-Parlaments hatte ein Gutachten zum besseren Zugang zu Medikamenten und sinnvoller Innovation in Auftrag gegeben. Die Ergebnisse besitzen einige Brisanz, weil sie das gegenwärtige System der Forschungsförderung durch Patentschutz in Frage stellen und zahlreiche Alternativen vorschlagen. Zwei Abgeordneten gefiel das offenbar nicht.
Das 1987 vom EU Parlament gegründete „Gremium für die Zukunft von Wissenschaft und Technologie“ (STOA)[1] soll die Arbeit der Abgeordneten bei komplexen Fragestellungen unterstützen, dazu werden u.a. wissenschaftliche Gutachten erstellt. 27 Abgeordnete bilden das STOA Panel, Vorsitzender ist Christian Ehler. Seit 2022 ist Public Health ein Schwerpunkt von STOA. Insofern war es folgerichtig, sich mit dem Zusammenhang zwischen (fehlenden nützlichen) Innovationen und hohen Arzneimittelpreisen zu beschäftigen. Entsprechend dem üblichen Ablauf wurde das im Auftrag von STOA erstellte Gutachten[2] erst bei einer Sitzung am 19.10.2023 öffentlich vorgestellt und dann am 27.10.2023 auf der Website des Parlaments veröffentlicht. Dort fand es sich für drei Tage … ehe es verschwand. Was war passiert?
Fest steht, dass der europäische Pharmaverband Efpia interveniert hat. Am 25. und 26. Oktober schickte er den Abgeordneten Christian Ehler und Pernille Weiss (beide EPP) E-Mails mit „einer Liste von Ungereimtheiten und fehlerhaften Annahmen in der Studie“ und führte Punkte in Bezug auf die Methodik und den Inhalt auf. Efpia bezeichnete sie als Vorschläge, die die beiden Abgeordneten bei der Diskussion der Studie mit anderen Mitgliedern des Gremiums einbringen könnten.[3] Weiss und Ehler machten erst einmal etwas anderes: Sie formulierten nicht nur 20 Fragen an die Studienautor*innen, Weiss verlangte auch, dass das Gutachten erst veröffentlicht wird, wenn ihre Fragen beantwortet wurden.
Keine(r) wills gewesen sein
Es gibt widersprüchliche Informationen, warum die Studie zurückgezogen wurde und wer dafür verantwortlich war. Das STOA-Sekretariat sagte zunächst, dass sie auf Verlangen von STOA-Mitgliedern gestoppt wurde. Die Pressestelle des EUParlaments widersprach, einzelne Abgeordnete hätten nicht das Recht, eine Veröffentlichung zu verhindern, sie sei „versehentlich vor ihrer Fertigstellung veröffentlicht worden.“[4]
Nach den offiziellen Regeln des STOA stimmen zum Schutz der Unabhängigkeit von Gutachten die Mitglieder des Gremiums weder über diese ab, noch dürfen sie die Veröffentlichung verzögern. Wenn die vom STOA-Sekretariat ausgewählten Wissenschaftler*innen die Studie abgeschlossen haben und das Sekretariat sie für fertig hält, wird sie veröffentlicht. Einzig wenn Panel-Mitglieder eine externe Begutachtung für nötig halten, ist eine Verzögerung möglich – das hätte aber auf einer Sitzung beschlossen werden müssen.[3]
Ein weiteres Treffen von STOA am 23. November brachte keine richtige Klarheit, wer schuld war und ob Regeln gebrochen wurden. Sowohl Weiss als auch Ehler haben öffentlich jegliche Beteiligung an der Entfernung der Studie bestritten. Nach der STOA Sitzung wurde jedenfalls die ursprüngliche Fassung wieder ins Netz gestellt und eine „finale“ Version der Studie veröffentlicht.[5] Sie enthält nur minimale Korrekturen. Die hauptsächliche Änderung gegenüber dem Originalgutachten ist ein Anhang, der auf die Fragen und Zweifel der beiden Abgeordneten eingeht. Erhellend ist dieser vor allem, weil sich zeigt, dass das in den Fragen durchscheinende Misstrauen wenig Substanz hat.
Merkwürdige Fragen – klare Antworten
So wurde der Vorwurf erhoben, die Auswahl der Akteur*innen, die für das Gutachten befragt wurden, sei nicht repräsentativ gewesen und die Ergebnisse erschienen daher nicht zuverlässig. Detailliert wird allerdings in der neu beigefügten Antwort aufgelistet, dass alle relevanten Akteursgruppen befragt wurden und die Eignung und Qualifikationen der Befragten außer Frage ständen. Die Autor*innen stellen außerdem klar, dass die Interviews ergänzend geführt wurden und das Gutachten hauptsächlich auf einer umfangreichen Literaturrecherche basiert (die über 230 Quellen waren im Originalgutachten selbstverständlich angegeben).
Ein anderer Vorwurf lautete, die Literaturrecherche habe sich zu sehr auf US-Quellen gestützt, die dort herrschende Situation sei mit der europäischen nicht vergleichbar. Dem wird eine lange Liste europabezogener Quellen entgegengestellt, außerdem sei die Lage in den USA durchaus relevant, denn die „Innovationslücke“ gegenüber den USA sei ein wesentliches Motiv für die EU Pharmastrategie. Auch die Behauptung, die verwendeten Quellen für verschiedene Instrumente zur Förderung von Innovationen seien „substanziell“ nicht pharmaspezifisch, wurde von den Autor*innen zurückgewiesen. Sie schreiben: „Bei allem Respekt müssen wir diesem Kommentar widersprechen.“ Eine konservative Schätzung der spezifisch pharmabezogenen Quellen liege bei 85%.
Beide Abgeordnete sind übrigens für pharmafreundliche Positionen bekannt. Ehler war von 2000 bis 2010 Geschäftsführer der Pharmafirma Biotech GmbH in Henningsdorf. Vielleicht hat der Skandal um die versuchte Zurückhaltung des Gutachtens auch etwas Gutes – es bekommt jetzt die Aufmerksamkeit, die es verdient. (JS)
Artikel aus dem Pharma-Brief 9-10/2023, S. 1
[1] Panel for the Future of Science and Technology (STOA) www.europarl.europa.eu/stoa/en/about/history-and-mission
[2] Gamba S et al. (2023) Improving public access to medicines and promoting pharmaceutical innovation. STOA www.europarl.europa.eu/cmsdata/277746/EPRS_STOA_STUD_759165_IPR_Pharma_DraftPanel.pdf [Zugriff 2.12.2023]
[3] Holmgaard Mersch A (2023) Confusion, contradictions surround the saga of medicine access and innovation study. Euractiv, 23 Nov (updated 1 Dec) www.euractiv.com/section/health-consumers/news/confusion-contradictions-surround-saga-of-medicine-access-and-innovation-study [Zugriff 3.12.2023]
[4] Martuscelli C and Collins H (2023) The mysterious case of the MEP lovers and the disappearing EU pharma report. Politico, 3 Nov www.politico.eu/article/pharma-report-mia-after-center-right-mep-couple-object-to-publication [Zugriff 2.12.2023]
[5] Gamba S et al. (2023) Improving public access to medicines and promoting pharmaceutical innovation. (revised Nov) STOA www.europarl.europa.eu/cmsdata/278714/EPRS_STU(2023)753166_EN_final%20with%20Q%20and%20A.pdf [Zugriff 2.12.2023]
Vom Globalen Süden lernen
Nachruf auf Zafrullah Chowdhury
Am 11.4.2023 starb Dr. Zafrullah Chowdhury im Alter von 81 Jahren. Er hat wie kein anderer die Gesundheitspolitik in Bangladesch und weit darüber hinaus geprägt. Während des Befreiungskrieges, der zur Gründung des Staates führte, baute er 1971 ein Krankenhaus auf und im Jahr darauf gründete er das Volksgesundheitszentrum „Gonoshastaya Kendra“, das sich u.a. der Ausbildung von Gemeindegesundheitsarbeiter*innen widmete und so die Basisgesundheitsversorgung vor Ort stärkte.
Ich begegnete Zafrullah das erste Mal vor 40 Jahren auf einer Konferenz von WEMOS in Amsterdam. Dort kritisierte er die Vermarktung von Anabolika als Wachstumsförderer bei Kindern durch westliche Firmen. Werbeslogan: „Hilft das Normalgewicht und ‑größe zu erreichen“.[1] Das ist nicht nur riskant, sondern stoppt das Wachstum der Kinder auch vorzeitig, sie bleiben zu klein. Zafrullah setzte das Ganze in einen Public Health-Kontext: Was Kinder zum Gedeihen brauchen, ist genug Essen, aber keine gefährlichen Medikamente.
Die BUKO Pharma-Kampagne war von der Nationalen Medikamentenpolitik des Landes (1982) beeindruckt, die von Zafrullah inspiriert war und die er vehement verteidigte. Deshalb entschieden wir uns, ihn zu unserer Konferenz „Weniger Medikamente – bessere Therapie. Von der Dritten Welt lernen“ (1987) einzuladen. Aber Zafrullahs Einsatz für eine rationale Medikamentenpolitik gefiel Big Pharma nicht. Die deutsche Botschaft in Dhaka verweigerte ihm das Visum. Begründung: Er sei der deutschen Pharmaindustrie feindlich gesonnen. Es bedurfte der Intervention einer grünen Bundestagsabgeordneten, um diese Ablehnung zu kippen. Zafrullah erreichte unsere Konferenz in Bielefeld gerade noch rechtzeitig. Eine wichtige Botschaft, die er uns dort mitgab: Es reicht nicht, eine Liste unentbehrlicher Medikamente aufzustellen, man muss gleichzeitig auch die irrationalen Medikamente loswerden – Bangladesch war zu dieser Zeit ziemlich erfolgreich dabei. Denn ein Medikament kann noch so schlecht sein, durch aggressives Marketing fänden sich immer Ärzt*innen, die es verschrieben.
Im Jahr 2000 gab es in Gonoshastaya Kendra ein ganz besonderes Ereignis: Die erste People’s Health Assembly mit über 1.500 Teilnehmer*innen aus 93 Ländern fand dort statt.[2] Zafrullah war es wichtig, dass die Teilnehmenden nicht nur reden, sondern auch die Lebens- und Arbeitsbedingungen im Land sehen: Armut, soziale Bewegungen, vorbildliche Projekte und Nischen enormen Reichtums – die sozialen Determinanten von Gesundheit. Das Treffen war die Geburtsstunde des People’s Health Movement, die Pharma-Kampagne war dabei.[3]
Über die Jahre bin ich Zafrullah immer wieder begegnet (zuletzt leider nur noch virtuell). Ich werde ihn immer als einen Menschen in Erinnerung behalten, dem Empowerment als Weg zu besserer Gesundheit enorm wichtig war. Möge er in Frieden ruhen.
Jörg Schaaber
Artikel aus dem Pharma-Brief 3/2023, S. 6
Bild: Zafrullah Chowdhury auf der Konferenz Weniger Medikamente – bessere Therapie der Pharma-Kampagne 1987 in Bielefeld
[1] New Internationalist (1983) Hunger and the wonder drug.1 Nov. https://newint.org/features/1983/11/01/hunger [Zugriff 12.5.2023]
[2] Pharma-Brief (2001) Weltgesundheitsversammlung von unten. Nr. 2-3, S. 4
[3] Pharma-Brief (2001) Die Gesundheitscharta der Menschen. Spezial Nr. 1
Virchow-Preis für Global Health

Biomedizinische Einengung, finanzaristokratische Ermächtigung und postkoloniale Kontinuität – Ein Kommentar von Jens Holst
Beim bevorstehenden World Health Summit im Oktober diesen Jahres wird das Virchow-Komitee zum zweiten Mal den gleichnamigen Preis für besondere Leistungen auf dem Gebiet der globalen Gesundheit vergeben. Stattfinden wird die Verleihung ab diesem Jahr im Medizinhistorischen Museum, einer Einrichtung der Charité-Universitätsmedizin Berlin. Eine bemerkenswerte Ortswahl, die einmal mehr das beschränkte Global-Health-Verständnis der Virchow-Stiftung und einflussreicher Akteur*innen der globalen Gesundheit belegt.
UN: Weit hinter den Erwartungen zurückgeblieben
Gespräch mit Peter Wiessner über die UN-High Level Meetings
 Peter Wiessner arbeitet für das Aktionsbündnis gegen AIDS, bei dem die Pharma-Kampagne Mitglied ist.
Peter Wiessner arbeitet für das Aktionsbündnis gegen AIDS, bei dem die Pharma-Kampagne Mitglied ist.
Gleich drei HLMs direkt hintereinander weg – der Tenor in der „Global Health Community“ war danach verhalten. Du warst bei den High Level Meetings (HLM) vor Ort, würdest Du diese Einschätzung teilen?
Gemeinsames Ziel der Gipfel in New York war es, die Weichen zur Bewältigung der akuten gesundheitsbezogenen Herausforderungen bis 2030 zu stellen, dem Zeitpunkt also, den die Weltgemeinschaft zur Erreichung der nachhaltigen Entwicklungsziele gesetzt hat.
Die Ergebnisse der Gipfeltreffen bleiben weit hinter den Erwartungen zurück: Verabschiedet wurden schwache Texte voller unverbindlicher Absichtserklärungen, die nichts anderes als einen Minimalkonsens
der involvierten Staatengemeinschaft darstellen. Erklärungen, die niemanden weh tun, vor allem nicht der pharmazeutischen Industrie und den privilegierten Industrienationen: Das Menschenrecht auf Gesundheit gilt weiterhin weniger als das Recht der Industrie auf Gewinnmaximierung.
Während des Aushandlungsprozesses der Erklärungen wurden zu viele Zugeständnisse gemacht: So fehlt in der Abschlusserklärung zu UHC beispielsweise die Benennung der für die HIV-Prävention besonders relevanten Zielgruppen wie beispielsweise Männer, die Sex mit Männern haben, anderen LGBTIQ+ Communities, Drogengebrauchende und Sexarbeiter*innen.
Ganz offensichtlich haben sich hier jene Staaten durchgesetzt, die diesen Gruppen ihre Existenz, Rechte und Bedarfe absprechen. Dass so eine Gesundheitsversorgung für alle – der Grundgedanke von UHC – nicht erfolgreich umgesetzt werden kann, ist offensichtlich.
Andere Schwachstellen beziehen sich auf Formulierungen zu Frauenrechten, sexueller und reproduktiver Gesundheit, Wahrnehmung sexueller Identitäten und die Bedeutung zivilgesellschaftlichen Engagements in der Gesundheitsfürsorge und Prävention. Klarheit und Ehrlichkeit wurden hier eindeutig der Konsensfindung geopfert. Die Texte bleiben hinter getroffenen Vereinbarungen aus früheren Jahren zurück.
Am ehesten sah man bei dem HLM zu TB konkrete Fortschritte …
In der Tat stellt die Abschlusserklärung zu TB eine erfreuliche Ausnahme dar: Die Mitgliedstaaten der Vereinten Nationen haben sich unter anderem dazu verpflichtet, zwischen 2023 und 2027 bis zu 45 Millionen Menschen eine lebensrettende Behandlung zukommen zu lassen, darunter bis zu 4,5 Millionen Kindern und bis zu 1,5 Millionen Menschen mit arzneimittelresistenter Tuberkulose. Für bis zu 45 Millionen Menschen soll der Zugang zu präventiven Behandlungsmöglichkeiten geschaffen werden. Dazu wurden konkrete Finanzierungszusagen getroffen: Die jährlichen Mittel für Tuberkulose sollen auf mehr als das Vierfache des derzeitigen Niveaus (5,4 Mrd. US$) erhöht werden, um bis 2027 jährlich 22 Mrd. US$ zu erreichen und bis 2030 auf 35 Mrd. US$ anzuwachsen. Die Mitgliedstaaten verpflichteten sich außerdem, bis 2027 jährlich 5 Mrd. US$ für die Tuberkuloseforschung und -innovation bereitzustellen – eine Verfünffachung des derzeitigen Betrags.
Warum ist es gerade bei TB so wichtig, dass es endlich schneller vorangeht?
Die katastrophalen Zahlen sprechen für sich: Nach Angaben der WHO starben im Jahr 2021 1,6 Millionen Menschen an TB. Global gesehen ist eine TB Ko-Infektion die Haupttodesursache für Menschen mit HIV. Die meisten Todesfälle wären vermeidbar. TB ist eine armutsassoziierte Erkrankung, die verhütet und behandelt werden kann. Um dies zu erreichen, müssen bisherige Anstrengungen aktiviert werden. Dies betrifft sowohl den Bereich der Forschung, aber auch strukturelle Maßnahmen, wie die Einbeziehung der mit TB lebenden Communities, die Stärkung von Gesundheitssystemen und gegen Stigma und Diskriminierung gerichtete Maßnahmen. Die Entwicklung neuer Medikamente mit verkürzter Behandlungsdauer und besserer Verträglichkeit und Impfstoffen gegen alle Formen der Tuberkulose sind nötig. Auch müssen die Verantwortlichen für Orte und Settings, in denen TB übertragen wird, endlich mit einbezogen werden: Gefängnisse, Unterkünfte, Minen etc..
Wie sah es mit der Beteiligung der deutschen Politik bei den HLMs vor Ort aus?
An dem Gipfel nahmen Bundeskanzler Olaf Scholz sowie die Bundeministerinnen Annalena Baerbock und Svenja Schulze teil. Gesundheitsminister Karl Lauterbach glänzte dagegen durch Abwesenheit. Das ist sehr bedauerlich, da dem Bundesgesundheitsministerium bei der Lösung der Herausforderungen der globalen Gesundheit eine wichtige Rolle zukommt, so ist das Ministerium zum Beispiel für die Zusammenarbeit mit der Weltgesundheitsorganisation zuständig. Die Diskrepanz zwischen der Wahrnehmung Deutschlands als „Global Health Champion“ und der Unterstützung durch das Bundesgesundheitsministerium könnte größer kaum sein: Dies drückt sich auch durch die magere Unterstützung beispielsweise der Arbeit von UNAIDS aus.
Die letzten Jahre war auch stets eine deutsche Delegation mit zivilgesellschaftlichen Akteur*innen vor Ort …
Ich habe für das Aktionsbündnis gegen AIDS die Prozesse in New York beobachtet. Leider brach die Bundesregierung mit der bisherigen Tradition, eine offizielle Delegation mit Vertreter*innen der Zivilgesellschaft zusammenzustellen, obwohl sie durch uns mehrfach dazu aufgefordert wurde. Für uns hatte dies die Konsequenz, dass wir keinen Zugang zu den Räumlichkeiten der eigentlichen Treffen hatten. Uns und anderen Vertreter*innen der deutschen Zivilgesellschaft wurde dadurch die Möglichkeiten beschnitten, Forderungen direkt zu artikulieren oder auch, wie in früheren Jahren, mit der deutschen Vertretung bei den Vereinten Nationen Veranstaltungen durchzuführen. Nicht nur in autokratischen Staaten, sondern auch bei uns in Deutschland verringern sich die Möglichkeiten des zivilgesellschaftlichen Engagements – Stichwort „Shrinking Spaces“ –. Wir sollten uns das als Zivilgesellschaft nicht länger bieten lassen.
Nach dem HLM ist vor dem HLM: Warum wird das nächste Meeting 2024 zu antimikrobiellen Resistenzen für globale Gesundheit wichtig sein?
Es ist gut, wenn sich die Vereinten Nationen Fragen der globalen Gesundheit widmen. Es sei hier daran erinnert, dass die Vereinten Nationen im Vergleich zum Zusammenschluss der G20, der G7 oder der BRICS-Staaten ein höheres Maß an Legitimität mitbringen. Ein Ende der Zusammenarbeit bei Fragen der globalen Gesundheit, beispielsweise der HIV, Tuberkulose und Malariabekämpfung, würde das Leben von Millionen Menschen leichtfertig aufs Spiel setzen. Im kommenden Jahr ist ein HLM zu antimikrobiellen Resistenzen (AMR) vorgesehen, ein Thema, das in der Gesundheitsversorgung, in der Tierhaltung, aber auch bei Hygienemaßnahmen, beispielsweise in Krankenhäusern, eine große Rolle spielt.
Wenn die Resistenzentwicklung nicht gestoppt wird, könnte es bald sein, dass heute noch heilbare Krankheiten morgen nicht mehr erfolgreich behandelt werden können. Es braucht dringend neue Antibiotika, eine Herausforderung, die staatlichen Einsatz braucht und die sicherstellen muss, dass a) Forschung im Bereich AMR unterstützt wird und b) neue Medikamente allen zur Verfügung stehen. Das UN HLM zu AMR gibt uns die Möglichkeit mit der Bundesregierung darüber in Diskussion zu treten. Dann hoffentlich wieder in einem transparenten Prozess der die Teilnahme der Deutschen Zivilgesellschaft an dem Treffen gewährleistet. Falls das Thema dann auch noch das Interesse unseres Bundesgesundheitsministers wecken sollte, könnte es im kommenden Jahr zu einem spannenden Austausch kommen!
Die Fragen stellte Max Klein
Artikel aus dem Pharma-Brief 8/2023, S. 6
Bild © privat
UN: Universelle Gesundheitsversorgung in die Ferne gerückt
Gleich drei hochrangige Treffen zu Gesundheit fanden Ende September bei der 78. Generalversammlung der Vereinten Nationen in New York statt: Pandemievorsorge, Tuberkulose und Universal Health Coverage (UHC). Aber die Treffen endeten weitgehend ohne verbindliche Vereinbarungen (siehe Interview auf der nächsten Seite). Wie Lancet-Chef Richard Horton es bissig formulierte: „Die einzigen Zusagen waren, sich wieder in New York zu treffen“.[1]
Dabei steht es um die Erreichung des UHC-Ziels schlecht, obwohl es ein zentrales Versprechen der nachhaltigen Entwicklungsziele „Leave no one behind“ ist. 2021 hatte rund die Hälfte der Weltbevölkerung keinen Zugang zu ausreichenden Gesundheitsdienstleistungen.[2]
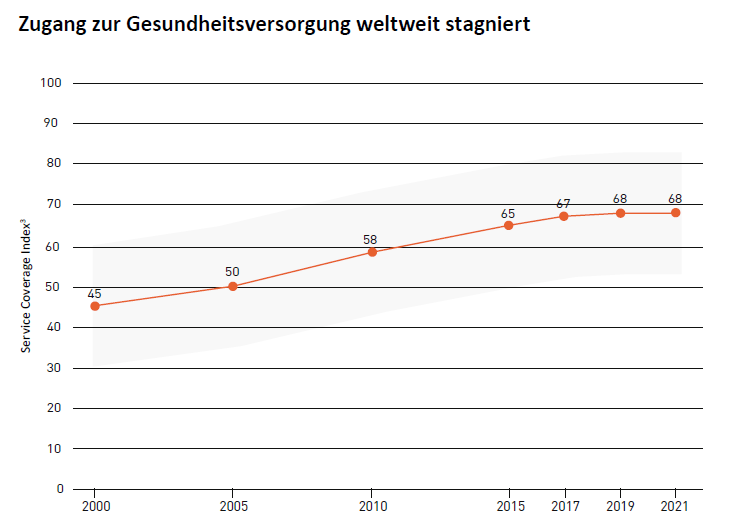 Während der Ära der Millennium Entwicklungsziele (2000-2015) verbesserte sich die Abdeckung, jedoch eher langsam.[3] Seit Etablierung der UN-Ziele für nachhaltige Entwicklung im Jahr 2015 sind die Fortschritte dann fast vollständig zum Stillstand gekommen. Im Zeitraum von 2015-2019 verzeichneten 108 von 194 Ländern keine signifikanten Verbesserungen oder gar Verschlechterungen in der Abdeckung von Gesundheitsdienstleistungen.
Während der Ära der Millennium Entwicklungsziele (2000-2015) verbesserte sich die Abdeckung, jedoch eher langsam.[3] Seit Etablierung der UN-Ziele für nachhaltige Entwicklung im Jahr 2015 sind die Fortschritte dann fast vollständig zum Stillstand gekommen. Im Zeitraum von 2015-2019 verzeichneten 108 von 194 Ländern keine signifikanten Verbesserungen oder gar Verschlechterungen in der Abdeckung von Gesundheitsdienstleistungen.
Covid-19 bremste den Fortschritt der universellen Gesundheitsversorgung weiter aus. Die globale Abdeckung verbesserte sich von 2019 bis 2021 nicht.
Zudem steigt der Anteil der Bevölkerung, welcher unter katastrophalen Gesundheitsausgaben leidet.[4] 2000 waren ca. 9.6% aller Menschen weltweit davon betroffen. Im Jahr 2019 stieg dieser Wert auf 13,5%. (MP)
Artikel aus dem Pharma-Brief 8/2023, S. 5
Grafik: Tracking universal health coverage: 2023 global monitoring report © WHO and World Bank (2023)
[1] Horton R (2023) Offline: Political declarations—clichés and lies. Lancet; 402, p 1028
[2] WHO and World Bank (2023) Tracking universal health coverage: 2023 global monitoring report
[3] Gemessen am Service Coverage Index (SCI). Er bildet die durchschnittliche Versorgung mit wesentlichen Gesundheitsdienstleistungen ab. 14 Indikatoren aus den Bereichen reproduktive Gesundheit von Müttern, Neugeborenen und Kindern, Infektionskrankheiten, nicht-übertragbare Krankheiten und Zugang sowie Umfang von Gesundheitsdienstleistungen werden gemessen. Dabei werden Punkte von 0-100 vergeben. Je höher der Wert, desto besser die Abdeckung. www.who.int/data/gho/indicator-metadata-registry/imr-details/4834 [Zugriff 6.10.2023]
[4] Werden über 10% des Haushaltsbudgets für Gesundheit aufgewendet, so spricht man von katastrophalen Zahlungen.
Südafrika & Covid-19: Erpresserische Bedingungen
Menschenrechtsorganisation erzwingt Transparenz über Impfstoffverträge
Die Health Justice Initiative (HJI) klagte erfolgreich auf die Herausgabe der Vereinbarungen, die die südafrikanische Regierung mit den Herstellern von Covid-19-Impfungen zu Beginn der Pandemie geschlossen hatte. Es zeigt sich: Die Texte begünstigten einseitig die Produzenten.
Ein Konsortium unter Leitung von HJI analysierte die Verträge.[1] Das Urteil ist vernichtend: „Die Bedingungen sind überwältigend einseitig und begünstigen multinationale Konzerne. Die Verträge enthalten ungewöhnlich hohe Anforderungen und Bedingungen, einschließlich Geheimhaltung, mangelnde Transparenz und sehr wenig Hebelwirkung gegen verspätete oder keine Lieferung oder überhöhte Preise – was zu krassen Profiten führt und der Unfähigkeit, in einer Pandemie angemessen zu planen.“ [2]
Begrenzte Souveränität
Die Impfstoffverträge mit allen Lieferanten wurden nicht nach südafrikanischem Recht geschlossen. Die Vereinbarung mit dem US-Konzern Johnson & Johnson unterliegt zum Beispiel der Rechtsprechung von England und Wales. Die Firma verlangte laut Vertrag mit zehn US$ pro Dosis 15% mehr von Südafrika als von der EU [3] und bestand auf einer nicht erstattungsfähigen Vorauszahlung von 27,5 Mio. US$.
Die Firma haftete nicht für verspätete oder den gänzlichen Ausfall von Lieferungen. Im Gegenteil, es gab sogar eine Klausel, die es der Firma erlaubte, in Südafrika abgefüllte Dosen zu exportieren. Das geschah dann während der dritten Covid-Welle im Lande auch tatsächlich. Gleichzeitig durfte die Regierung selbst weder Exporte verbieten noch ohne Zustimmung der Firma Impfstoffe an andere Länder abgeben. Die letztgenannte Auflage enthielt übrigens auch der nie wirksam gewordene Liefervertrag der EU mit dem deutschen Hersteller CureVac.[4]
Einseitige Verträge
Pfizer verlangte von Südafrika ebenfalls 10 US$ pro Dosis und damit rund ein Drittel mehr als von der Afrikanischen Union. Der kanadische Professor Mathew Herder sagte zu den Bestimmungen des Pfizer-Vertrags, dass sie „praktisch das gesamte Risiko, alle Kosten und die gesamte Belastung der südafrikanischen Regierung aufbürdeten, die zu dem Zeitpunkt, zu dem dieses Abkommen Anfang 2021 geschlossen wurde, praktisch keine Impfstoffe für die Bevölkerung des Landes hatte.“ Herder, der das Health Law Institute der Dalhousie University in Halifax leitet, beschrieb einige Bestimmungen des Vertrags als „extrem“ und „viel mehr zu Pfizers Gunsten im Vergleich zu einigen der anderen Verträge, die ich kenne. […]
Der Vertrag garantiert nicht, dass Pfizer tatsächlich Impfstoffe nach Südafrika liefert, und für den Fall, dass sie nicht liefern, ist das Beste, was die südafrikanische Regierung zurückholen kann, 50% der Vorauszahlung, die sie im Rahmen des Vertrags leisten mussten“. Im Vertrag mit Südafrika steht, dass Pfizer, „kommerziell verhältnismäßige Anstrengungen“ zur Lieferung des Impfstoffs unternimmt, während Vereinbarungen der Firma mit der EU auf den „besten verhältnismäßigen Standard“ verweisen, was die Latte höher legt. „Weil wirtschaftlich ist es sinnvoll, das Profitabelste zu tun. Und das bedeutet, wenn man damit mehr Renditen erwirtschaftet, zuerst anderswohin zu liefern. Unter dem Pfizer-Südafrika-Vertrag ist das vollkommen in Ordnung“, sagte Herder.[5],[6]
Der Oxford University/AstraZeneca-Impfstoff, produziert vom Serum Institute of India, war mit 5,35 US$ zwar günstiger, aber trotzdem zweieinhalb mal so teuer wie in der EU, [2] wie wir bereits Anfang 2021 im Pharma-Brief berichteten.[7]
Wer den Schaden hat …
Alle drei Hersteller verlangten weitreichend Haftungsausschlüsse und die Einrichtung eines Entschädigungsfonds für Impfschäden durch die südafrikanische Regierung als Vorbedingung für die Lieferungen. Solche Klauseln sind auch aus einem Vertrag zwischen Pfizer und Peru bekannt.[8] 
Vage Klauseln: „Maximaler adjustierter Preis pro Dosis bedeutet 21,10 US$.“ Seite aus dem Vertrag zwischen Südafrika und GAVI.[15]
Covax versagte in Südafrika
Das öffentlich-private Impfprogramm Covax, mit dem die Versorgung des Globalen Südens gesichert werden sollte, scheiterte in Südafrika (und anderswo[9]) kläglich. Nicht nur, dass der durchschnittliche Dosispreis dort bei 10,55 US$ lag, auch von den bis Ende 2021 versprochenen 20 Millionen Dosen wurden laut Brook Baker von der mit der Durchführung von Covax beauftragten Impfstoffinitiative GAVI termingerecht nur etwas über eine Million geliefert.[3] GAVI bestätigte den Preis für eine Million von Südafrika bestellten Dosen. Weitere acht Millionen Dosen seien aber kostenlos geliefert worden. Über den Zeitraum in dem dies geschah, schweigt sich GAVI aber aus.[4]
Auf die Frage, ob Südafrika erpresst wurde, sagte der Sprecher des Gesundheitsministeriums Foster Mohale BMJ, dass die Covid-Verträge zahlreiche Klauseln enthielten, die seine Regierung in anderen Impfstoffverträgen normalerweise nicht akzeptierte. „Ohne Zweifel hatten Länder mit niedrigem und mittlerem Einkommen auf der ganzen Welt – einschließlich Südafrika – begrenzte Verhandlungsmacht, um sich Impfstoffdosen zu sichern und den Preis von Impfstoffen auszuhandeln. Dafür gibt es eine Reihe von Gründen, einschließlich der begrenzten Anzahl von Herstellern, dem Horten von Impfstoff und dem Nationalismus von Ländern mit hohem und hohem mittleren Einkommen.“ […] „Die ungleiche Verteilung von Impfstoffen hat zweifellos zu Todesfällen beigetragen, die hätten verhindert werden können. Angesichts der damaligen Ungewissheit traf die südafrikanische Regierung eine schwierige Entscheidung und priorisierte Rettung des Lebens der Bürger*innen.“[4]
Die Erkenntnisse zu den Verträgen in Südafrika sind noch unvollständig. Die restlichen durch das Gerichtsurteil freigegebenen Dokumente wollte der Staat erst Ende September an die Initiative übergeben.
In Europa ist es nicht besser
Diese (erzwungene) neue Transparenz in Südafrika steht in starkem Kontrast zu der Situation in der EU. Denn hier weigert sich die EU-Kommission weiterhin, die SMS herauszugeben, die zwischen Kommissionspräsidentin Ursula von der Leyen und dem Pfizer-Chef Bourla im Zusammenhang mit dem EU-Impfstoffdeal ausgetauscht wurden. Abgesehen von der Ausrede, dass die SMS nicht aufzufinden wären, seien sie sowieso nicht relevant. Kommissions-Vizepräsidentin Věra Jourová verstieg sich zu der Behauptung: „Aufgrund ihres kurzlebigen und flüchtigen Charakters sind Text- und Sofortnachrichten nicht dazu bestimmt, wichtige Informationen über Politiken, Tätigkeiten und Entscheidungen der Kommission zu enthalten; Sie gelten daher weder als Dokument, das der Aufzeichnungspolitik der Kommission unterliegt, noch fallen sie in den Anwendungsbereich der Verordnung 1049/2001 über den Zugang zu Dokumenten.“[10]
Die New York Times hat im März diesen Jahres die EU-Kommission auf Herausgabe der SMS verklagt. Nach wie vor weicht diese aus. Es bleibt also unklar, ob die Nachrichten, die in der heißen Phase des Impfdeals zwischen von der Leyen und Bourla ausgetauscht wurden, noch existieren. Dass es sie gab, ist dagegen unstrittig.[11]
Neuerdings ist die Debatte um die Rolle von SMS wieder entbrannt. Die NGO Follow the Money deckte auf, dass hinter verschlossenen Türen ein Diskussionspapier der Kommission zirkuliert, dass man SMS normalerweise nicht benutzen sollte und sie nur in „außergewöhnlichen“ Fällen dokumentiert werden müssten. Das stößt im EU-Parlament aber auf Widerspruch.[12]
Der Generaldirektor der seit zwei Jahren existierenden EU-Behörde für Krisenvorsorge und -reaktion bei gesundheitlichen Notlagen (HERA) bestritt jüngst ebenfalls Fehler der Kommission, konstatierte aber zugleich vielsagend über die Verhandlungen mit Herstellern: „Als wir diese Verträge aushandelten, waren wir gezwungen, Bedingungen zu akzeptieren, die nicht unbedingt unseren Vorstellungen entsprachen, die aber da waren. Wir hatten also keine Wahl.“[13] 
Transparenz ist Voraussetzung für Gerechtigkeit
Letztlich ermöglichten erst intransparente Verträge die unfassbaren Milliardengewinne, die die Impfstoffhersteller einfuhren. Denn wären die unvorteilhaften Konditionen frühzeitig bekannt geworden, ist schwer vorstellbar, dass solche Vereinbarungen öffentliche Akzeptanz gefunden hätten.
Dem Resümee von Fatima Hassan, Gründerin und Direktorin der Health Justice Initiative, ist daher nichts hinzuzufügen: „Sofern wir nicht zu klaren, rechtsverbindlichen internationalen Vereinbarungen kommen, werden wir in der nächsten Pandemie nur wenig mehr Möglichkeiten haben, faire Bedingungen durchzusetzen als Plattitüden und bissige Presseerklärungen der Minister und Präsidenten in Südafrika und anderen Führern der Welt im Globalen Süden.“[14] (JS)
Artikel aus dem Pharma-Brief 6-7/2023, S. 1
Bilder:
Vage Klauseln © Seite aus dem Vertrag zwischen Südafrika und GAVI
Chat © Vladyslav Bobuskyi/iStock
[1] Die freigegebenen Dokumente finden sich hier: https://healthjusticeinitiative.org.za/pandemic-transparency [Zugriff 18.9.2023]
[2] HJI (2023) Analysis finds that Big Pharma held South Africa to ransom over COVID-19 vaccines. Press release 18 Sep https://mailchi.mp/33d5c2a09e6a/media-release-from-health-justice-initiative [Zugriff 18.9.2023]
[3] Johnson & Johnson bestritt in einer aktuellen Stellungnahme, dass der Preis von 10 US$ tatsächlich verlangt wurde, es seien auch Südafrika nur 7,50 US$ pro Dosis berechnet worden. Siehe Dyer 2023
[4] Dyer O (2023) Covid-19: Drug companies charged South Africa high prices for vaccines, contracts reveal. BMJ; 15 Sep http://dx.doi.org/10.1136/bmj.p2112
[5] Cullinan K (2023) ‘Bullying’ Pharma Giants Charged South Africa More Than EU for COVID-19 Vaccines. Health Policy Watch 5 Sep https://healthpolicy-watch.news/bullying-pharma-giants-charged-south-africa-more-than-eu-for-covid-19-vaccines [Zugriff 18.9.2023]
[6] Diese beiden Absätze folgen textlich weitgehend Cullinan 2023.
[7] Pharma-Brief (2021) Covid-19: Südafrika zahlt doppelt Nr. 1, S. 8
[8] Pharma-Brief (2021) Pfizers faule Covid-19 Impfstoff-Deals. Nr. 2, S. 4
[9] Pharma-Brief (2023) Trübe Aussichten für künftige Pandemien. Nr. 1, S. 3
[10] Teffer P (2022) European Commission officials admitted that internal record-keeping rules were vague. Follow the Money, 9 March www.ftm.eu/articles/von-der-leyen-european-commission-internal-communication [Zugriff 18.9.2023]
[11] Krempl S (2023) „Nicht wichtig“: EU-Kommission übt sich in Wortklauberei bei Leyens Pfizer-SMS. Heise online 27.7. www.heise.de/news/Nicht-wichtig-EU-Kommission-uebt-sich-in-Wortklauberei-bei-Leyens-Pfizer-SMS-9228829.html [Zugriff 18.9.2023]
[12] Fanta A (2023) Ursula’s secret text messages: what happens in the Commission, stays in the Commission (says the Commission). Follow the Money, 21 Sep www.ftm.eu/articles/ursula-von-der-leyen-text-messages [Zugriff 21.9.2023]
[13] Holmgaard Mersh A (2023) Delsaux: HERA has taken steps to make pandemic preparedness transparent. Euractiv 14 Sep www.euractiv.com/section/health-consumers/news/delsaux-hera-has-taken-steps-to-make-pandemic-preparedness-transparent/ [Zugriff 19.9.2023]
[14] Hamilton K (2023) Pharma giants set SA vaccine price tag at $734m, confidential contracts reveal. Bizzcommunity 5 Sep www.bizcommunity.com/Article/196/858/241639.html# [Zugriff 18.9.2023]
[15] https://healthjusticeinitiative.org.za/wp-content/uploads/2023/09/COVAX-Facility-%E2%80%93-Gavi-Alliance-%E2%80%93-Committed-Purchase-Agreement.pdf [Zugriff 20.9.2023]
Schlangenbisse – ein vermeidbarer Tod
In vielen Ländern des Globalen Südens sind Bisse durch Giftschlangen ein großes Gesundheitsproblem. Wer gebissen wird, braucht schnell ein Antivenom Oft sind diese Gegengifte aber nicht verfügbar. Weil die Betroffenen meist arm sind, ist der Markt wenig lukrativ. Sanofi Pasteur zum Beispiel stellte 2015 die Produktion des nicht besonders gut verträglichen aber für Afrika äußerst wichtigen Antivenoms Fav Afrique ein. Produkte aus Indien wirken wiederum in Ländern wie Äthiopien, Kenia oder Sambia nicht so gut, weil sie auf die Gifte von Schlangen im Produktionsland angepasst sind.
Memento-Medienpreisträgerin Clara Hellner hat sich kürzlich mit ihrem Stipendium in Kenia umgeschaut, wo versucht wird, eine lokale Produktion von Antivenomen aufzubauen. Daraus entstand ein Interview für Die Zeit mit dem Tiermediziner George Omondi Oluoch, der das 2017 eröffnete Kenya Snakebite Research and Intervention Center in Nairobi leitet,[1] eine Reportage bei Reportagen[2] und eine längere Hörfunksendung für den Deutschlandfunk.[3] (JS)
Artikel aus dem Pharma-Brief 6-7/2023, S. 15
Bild Schlange © Estellez/iStock
[1] Hellner C (2023) Schlangenbisse in Kenia: „Die Situation ist katastrophal“. Die Zeit 19. Juli www.zeit.de/gesundheit/2023-07/schlangenbisse-kenia-schwarze-mamba-gegengift/komplettansicht
[2] Hellner C (2023) Gift & Gegengift. Reportagen; #72, September https://reportagen.com/reportage/gift-gegengift (Paywall)
[3] Hellner C et al. (2023) Schlangenbisse in Kenia: Afrika braucht eigenes Gegengift. Deutschlandfunkt, 11. Juli www.deutschlandfunkkultur.de/schlangenbisse-in-kenia-toedlich-aber-nicht-lukrativ-dlf-kultur-0a011926-100.html
Schistosomiasis bei Frauen auch in Europa?
Ein Gespräch mit Daniela Fusco (BNITM)
Bitte stellen Sie sich und Ihre Arbeit kurz vor.
Mein Name ist Daniela Fusco, ich arbeite am Bernhard-Nocht-Institut für Tropenmedizin in Hamburg, wo ich hauptsächlich in der operativen Forschung für vernachlässigte Tropenkrankheiten (NTDs) tätig bin.[1] NTDs sind Armutskrankheiten, die vor allem, aber eben nicht ausschließlich, in tropischen Regionen vorkommen. Dort führen sie in den am meisten gefährdeten Bevölkerungsgruppen zu starken gesundheitlichen Beeinträchtigungen. Schistosomiasis (auch Bilharziose genannt) ist eine der NTDs mit der höchsten Krankheitslast weltweit. Ihre Auswirkungen werden aufgrund des geringen Wissens über die chronischen Formen wie Leberfibrose und über die genitale Schistosomiasis der Frau (FGS) immer noch stark unterschätzt. Am ersten Juni haben wir daher eine Online-Umfrage gestartet. Wir möchten bei Gesundheitsfachkräften in Europa den Wissensstand zu FGS, das Bewusstsein für die Erkrankung und die Behandlungsmethoden erfassen.
FGS ist hierzulande kein wirklich gängiges Kürzel …
FGS steht für Female Genital Schistosomiasis – leider gibt es momentan keine gebräuchliche deutsche Abkürzung. FGS wird durch eine chronische Entzündung des Genitaltrakts verursacht, die durch die Verkalkung von Schistosomen-Eiern ausgelöst wird.  Die Entzündung kann zu schweren gynäkologischen Komplikationen führen, etwa Unfruchtbarkeit, Fehlgeburten und Eileiterschwangerschaften. Schätzungsweise 40 bis 56 Millionen Frauen und Mädchen sind von dieser Krankheit betroffen, die erhebliche körperliche, psychologische, soziale und wirtschaftliche Folgen hat, nicht zuletzt aufgrund von Unfruchtbarkeit und Stigmatisierung.
Die Entzündung kann zu schweren gynäkologischen Komplikationen führen, etwa Unfruchtbarkeit, Fehlgeburten und Eileiterschwangerschaften. Schätzungsweise 40 bis 56 Millionen Frauen und Mädchen sind von dieser Krankheit betroffen, die erhebliche körperliche, psychologische, soziale und wirtschaftliche Folgen hat, nicht zuletzt aufgrund von Unfruchtbarkeit und Stigmatisierung.
Sie forschen unter anderem in Madagaskar – wie ist die Situation vor Ort?
In Madagaskar ist, wie in vielen anderen endemischen Gebieten, das Wissen über Häufigkeit, Krankheitslast und auch über die Erkrankung selbst sehr gering. Dies ist umso alarmierender, als dass unsere jüngsten Daten für das Land bei Frauen im reproduktiven Alter eine FGS-Prävalenz von über 50% zeigen. Ebenso dramatisch: Nur 20% der Bevölkerung und auch nur 50% der lokalen Gesundheitsfachkräfte wissen um diese Krankheitsform. Das ist sehr beunruhigend, denn das Ignorieren eines Gesundheitsproblems ist natürlich erst einmal die größte Hürde für Lösungen!
Warum interessieren Sie sich speziell für das Wissen über FGS hier in Deutschland?
Zunehmende Reisen sowie die Migration aus Bilharziose-endemischen Ländern nach Europa, verbunden mit der für den Infektionszyklus vorteilhaften globalen Erwärmung und der aufkommenden Endemie des Parasiten in einigen europäischen Gebieten, bereitet uns Sorgen. Denn das erhöht das Risiko für ein Auftreten der Krankheit in nicht-endemischen Regionen wie Europa. Wir vermuten, dass eine Frau, die in Europa von FGS betroffen ist, nur sehr geringe Chancen hat, behandelt zu werden. Normalerweise sind Krankheiten wie Schistosomiasis nur bei Spezialist*innen für Infektionskrankheiten und/oder für Reisemedizin bekannt. In ihrer chronischen urogenitalen Form wird sie jedoch zu einer gynäkologischen Erkrankung. So kann es dann passieren, dass eine Frau bei Unfruchtbarkeit oder vaginalen Beschwerden Gynäkolog*innen aufsucht, ohne jedoch eine angemessene Behandlung zu erhalten. Wir sind der festen Überzeugung, dass wir im Rahmen globaler Gesundheit damit beginnen sollten, Krankheiten auch wirklich als ein globales und nicht als ein regionales Problem zu behandeln. Mit unserer Studie wollen wir verdeutlichen, wie wichtig es ist, die medizinischen Praktiken und Leitlinien an die Entwicklung von Gesellschaften anzupassen.
Das Interview führte Max Klein
Umfrage zur genitalen Schistosomiasis der Frau in Europa: Die Teilnahme ist bis Ende 2023 möglich.
Artikel aus dem Pharma-Brief 4-5/2023, S. 5
Bild: Familie in Ampefy (Madagaskar) © Jule Hamster
[1] www.bnitm.de/forschung/forschungsgruppen/population/abt-infektionsepidemiologie/gruppe-fusco
Patient*innenberatung wird besser
UPD wird neu aufgestellt, aber Zweifel bleiben[1]
An der Beratungsqualität und Trägerschaft der Unabhängigen Patientenberatung Deutschland (UPD) gab es herbe Kritik. Jetzt gibt es einen Neustart. Doch trotz deutlicher Verbesserungen hat auch die neue Struktur Schwächen.
Unabhängige Beratung für Patientinnen und Patienten, das ist eine wichtige Aufgabe: Ist das neue Medikament, das mir verschrieben wurde, wirklich die beste Wahl? Ist eine Knie-OP wirklich nötig oder gibt es auch andere Behandlungsoptionen? Warum zahlt die Kasse eine Therapie nicht? Der Gesetzgeber hat den Bedarf bereits vor vielen Jahren erkannt und die UPD geschaffen. Doch das ganze Projekt hatte einen Geburtsfehler: Der Träger wurde in einem Ausschreibungsverfahren durch die Krankenkassen ausgewählt. Beim ersten Mal kamen gemeinnützige Patienten- und Verbraucherorganisationen zum Zug. 2016 ging die UPD dann an einen kommerziellen Anbieter, der auch für die Pharmaindustrie arbeitet. Der musste nicht nur einen neuen Stab von Berater*innen aufbauen, es kamen auch andere Zweifel auf: 2020 monierte der Bundesrechnungshof zu wenig Angebote für Patient*innen durch die UPD und undurchsichtige Geldabflüsse an die Muttergesellschaft.[2] Dann prüfte im selben Jahr die Stiftung Warentest die Qualität der Beratungen. Die Ergebnisse waren wenig erfreulich.[3] Eine durch die Krankenkassen veranlasste Evaluation im Jahr 2022 sah zwar Fortschritte, aber dennoch Verbesserungsbedarf.[4]
Das führte zu einer breiten Debatte, wie es besser gemacht werden kann. Am 31.3.2023 nahm im Bundesrat die Neuaufstellung der Patient*innenenberatung die letzte Hürde.[5] Die gute Nachricht zuerst: Die UPD wird dauerhaft in eine Stiftung überführt, dadurch wird die Kontinuität gesichert und kommerzieller Einfluss ausgeschlossen. Aber an der neuen Struktur gibt es trotzdem Kritik. Statt die UPD – wie von vielen Sachverständigen vorgeschlagen – aus dem Bundeshaushalt zu finanzieren, wird der Spitzenverband der gesetzlichen Krankenkassen beauftragt, die Stiftung einzurichten und aus Kassenbeiträgen zu finanzieren.
Die gefundene Lösung bedeutet einen nicht unerheblichen Einfluss der Kassen auf die Gestaltung der Stiftung. Das kann problematisch sein, denn schließlich geht es bei jeder vierten Beratung auch um Schwierigkeiten, die Patient*innen mit ihrer Krankenkasse haben.
Konkret haben sich im verabschiedeten Gesetz im Vergleich zum ursprünglichen Entwurf auf den letzten Metern die Eingriffsrechte der Kassen vergrößert. Zwar dürfen die Kassen nicht immer mit abstimmen, aber ihr Mitspracherecht betrifft jetzt noch mehr wesentliche Bereiche. Dazu gehören die Stiftungssatzung, die Auswahl des zweiköpfigen hauptamtlichen Stiftungsvorstands, der die Leitung der UPD übernehmen wird. Bei der Aufstellung des Haushalts und dessen Kontrolle kann der GKV-Spitzenverband nun Entscheidungen zunächst blockieren – und ohne Geld läuft bekanntlich nichts. Diese Blockade lässt sich nur mit einer Dreiviertel-Mehrheit aufheben.
Im Stiftungsrat, der die grundlegenden Entscheidungen über die Struktur der UPD treffen wird, hat die Vertretung der Patient*innen nach dem verabschiedeten Gesetz die Hälfte der Stimmen (sieben Sitze). Die Kassen, Ministeriumsvertreter*innen und Abgeordnete erhalten je zwei Sitze. Dazu kommt als Vorsitzender der Patientenbeauftragte der Bundesregierung, der bei Stimmengleichheit das Zünglein an der Waage ist. Sollte die Private Krankenversicherung sich freiwillig an der UPD beteiligen, sind die Betroffenen sogar in der Minderheit.
Und auch das wurde erst am Schluss geändert: Entscheidungen über die Stiftungssatzung, die die Struktur der UPD bestimmt, können statt mit einfacher nur mit Zweidrittel-Mehrheit getroffen werden. Das schmälert den Einfluss der Patientenvertretung erheblich. (JS)
Artikel aus dem Pharma-Brief 3/2023, S. 4
Bild: Menschen © Dovapi/iStock
[1] Zuerst veröffentlicht in GPSP 3/2023
[2] Maybaum T (2020) Deutsches Ärzteblatt; 117, S. A1316
[3] Test (2020) Nr. 7, S. 92
[4] Prognos (2022) Evaluation der Unabhängigen Patientenberatung Deutschland (UPD) www.gkv-spitzenverband.de
[5] Gesetz zur Änderung des Fünften Buches – Stiftung Unabhängige Patientenberatung Deutschland. (23.3.2023)www.bundesrat.de/drs.html?id=115-23
Niemanden zurücklassen!
Jahresrückblick auf die Kampagnenarbeit 2022
Das zentrale und transformative Postulat “Leave no one behind” der Weltentwicklungsziele hat mit der Pandemie an Bedeutung gewonnen und ist angesichts der multiplen globalen Krisen drängender denn je. Wir haben uns diesen Slogan im letzten Jahr ganz besonders auf die Fahnen geschrieben und uns immer wieder für notwendige Veränderungen stark gemacht.
Welche Wege führen aus der globalen Gesundheitskrise? Was muss passieren, um weltweit existierende Versorgungslücken zu schließen und dabei niemanden zurückzulassen? Wie sieht ein gerechter Zugang zu Gesundheitsdiensten und Arzneimitteln aus und welche Strukturen und Politiken gefährden eine nachhaltige und gesundheitsfördernde Entwicklung? Wir blieben dran an diesen langjährigen Arbeitsthemen der BUKO Pharma-Kampagne und diskutierten sie vor dem Hintergrund aktueller Entwicklungen:
Mit unserem Projekt „Unbezahlbar krank?“ setzten wir uns etwa für eine bessere Versorgung von KrebspatientInnen im Globalen Süden ein. Wir organisierten vier öffentliche Veranstaltungen, führten im Mai eine Fachkonferenz in Bielefeld durch und verschickten einen dezidierten Handlungsleitfaden an politische EntscheidungsträgerInnen. Die achtseitige Publikation erschien auch als Pharma-Brief Spezial 2/2022.
Weiterhin nahmen wir die Folgen der Covid-19 Pandemie für die globale Gesundheitsversorgung in den Blick: Gemeinsam mit Partnerorganisationen in Südafrika, Ghana und Peru veröffentlichten wir eine umfangreiche Länderstudie (Pharma-Brief Spezial 1/2022) sowie mehrere Filme und Podcasts, in denen sich Akteure aus dem Globalen Süden zu Wort melden.
Außerdem machten wir mit unseren Bildungsmaterialien Schule: Wir konzipierten eine Unterrichtsbroschüre, besuchten fünf Schulen in Nordrhein-Westfalen und diskutierten mit den Jugendlichen das Ziel einer global gerechten Gesundheitsversorgung. Nicht zuletzt erreichte unsere zehntägige Theatertournee bei 28 Auftritten auf öffentlichen Plätzen und in Schulen über 1.300 Menschen. Mit einem humorvollen Theaterstück führte Schluck & weg diesmal die Corona-bedingten Einschnitte bei der weltweiten HIV-, TB- und Malaria-Kontrolle, aber auch bei der Versorgung von Frauen und Kindern vor Augen. Die Auftritte endeten jeweils mit einem schmissigen Song zur Melodie von Y.M.C.A. (Village People) und dem umgetexteten Refrain „Leave no one behind“.
Unsere 5-teilige Fortbildungsreihe zu den Hürden bei der weltweiten Arzneimittelversorgung fand im vergangenen Jahr zweimal statt und stieß auf sehr reges Interesse. Zahlreiche externe ReferentInnen waren in die Online-Kurse einbezogen, vermittelten wissenschaftliche Erkenntnisse oder schilderten Erfahrungen aus der medizinischen Nothilfe und humanitären Arbeit weltweit. Die meisten Vorträge und auch andere Kursmaterialien zur „Großbaustelle Arzneimittelversorgung“ sind in einem praktischen Werkzeugkasten auf unserer Projekt-Webseite zu finden (siehe hier). So können die spannenden Inhalte auch von anderen Akteuren der Entwicklungszusammenarbeit weiterhin genutzt und bei der Fortbildung ihrer Mitarbeitenden eingesetzt werden.
Ganz besonders freuen wir uns, dass unsere Ausstellung zu Antibiotikaresistenzen ein neues Zuhause gefunden hat: Sie steht seit Ende letzten Jahres beim Robert Koch-Institut in Berlin und kann auch bei einem virtuellen Rundgang erkundet werden. Schauen Sie gern vorbei https://bukopharma.de/RKI_360Tour – neuerdings auch auf Englisch.
Doch auch abseits unserer öffentlich geförderten Projekte haben wir uns vehement politisch eingemischt: Sei es für eine gerechtere Impfstoffverteilung und die Freigabe geistiger Eigentumsrechte, für mehr Transparenz bei klinischen Studien oder eine gerechte medizinische Versorgung von Geflüchteten. Wir kommentierten die globale Gesundheitsstrategie der EU oder nahmen die deutschen Sonderregeln bei der Nutzenbewertung von Waisenmedikamenten unter die Lupe. Aktuelle Berichte und Einschätzungen zur deutschen und internationalen Gesundheitspolitik lieferte außerdem unser Pharma-Brief wie gewohnt auf 64 Seiten.
Und auch die online-Berichterstattung kam keineswegs zu kurz: Insgesamt 470 Tweets und Posts haben wir bei Facebook und Twitter veröffentlicht und nebenbei mit Instagram und Mastodon gleich zwei neue Social-Media-Kanäle eingerichtet und etabliert.
Zu unseren Projekten und Arbeitsthemen erschienen 55 Beiträge in Zeitungen, Zeitschriften, im Rundfunk oder in Online-Medien. Wir standen 35 JournalistInnen Rede und Antwort, haben 20 Vorträge gehalten, an 33 Veranstaltungen aktiv teilgenommen und 22 eigene Veranstaltungen durchgeführt – insbesondere im Rahmen unseres Projektes zu den Folgen der Pandemie und auch zur Thematik „Großbaustelle Arzneimittelversorgung“.
Ohne die vielen Organisationen, Gruppen und Einzelpersonen im In- und Ausland, die die BUKO Pharma-Kampagne tragen, stärken und fördern, wäre all das nicht möglich gewesen. Sie sorgen dafür, dass wir kein Blatt vor den Mund nehmen müssen! Dafür sagen wir danke schön und hoffen, dass Sie uns weiterhin den Rücken stärken. (CJ)
Artikel aus dem Pharma-Brief 2/2023, S. 6
Bild Straßentheater © Astrid Pfeifer
Screenshot RKI Ausstellung
Medikamentenengpässe – ein hausgemachtes Problem
In letzter Zeit überschlugen sich die Meldungen über fehlende Fiebersäfte für Kinder, aber auch bei wichtigen Krebsmedikamenten gibt es Versorgungslücken. Dabei ist das Problem nicht neu, ExpertInnen warnen seit Jahren immer wieder vor Engpässen.
Vor Dramatisierungen sollte man sich allerdings hüten. Die meisten Lücken sind kurzfristig und oft kann auf andere Mittel ausgewichen werden. Ganz anders sieht es in weiten Teilen des Globalen Südens aus. Dort sind nicht verfügbare Medikamente ein Dauerproblem. Selbst Überlebenswichtiges wie Insulin oder Krebsmittel ist angesichts schwacher Gesundheitssysteme und geringer Einkommen für Kranke oftmals unbezahlbar. Bereits in den östlichen EU-Ländern bringt Big Pharma teure Neueinführungen öfter gar nicht erst auf den Markt. Hierzulande ist Geld keine Barriere und Lieferprobleme sind noch die Ausnahme. Dennoch gibt es auch bei uns genug Gründe zu handeln. Denn die Lieferengpässe sind ein wachsendes Problem.
Kassen-Bashing
Die Krankenkassen aufgrund ihrer Rabattverträge für angeblich nicht mehr kostendeckende Preise verantwortlich zu machen, greift zu kurz. Der Bundestag schuf 2006 die gesetzliche Grundlage für die Ausschreibung generischer Wirkstoffe durch die Kassen mit dem erklärten Ziel, die stetig steigenden Arzneimittelkosten zu dämpfen. Trotz niedrigerer Preise gab es in den vergangenen Jahren bei den Rabattarzneimitteln weniger Lieferausfälle als auf dem freien Markt. Schließlich verschaffen Rabattverträge den Firmen, die den Zuschlag erhalten, planbare Einnahmen. Die Rabattverträge haben auch nicht zu einer Konzentration auf wenige Anbieter geführt, das Gegenteil ist der Fall.[1]
2020 nahmen die AOK in die Ausschreibungen erstmals Klauseln auf, mit denen der Anbieter sicherstellen muss, „dass weder seine eigene Produktion noch die seiner Zulieferer die Gesundheit der Beschäftigten oder die Umwelt“ gefährden und dass ein mindestens drei Monate reichender Vorrat angelegt werden muss.[2] Die Pharmaindustrie zeigte sich wenig begeistert.
Ungesunde Profiterwartungen
Die wichtigere Frage ist, was in der Pharmabranche noch als profitabel gilt und da haben sich die Maßstäbe in den letzten Jahren massiv verschoben. Mit neuen patentgeschützten Arzneimitteln lässt sich extrem viel Geld verdienen. Dazu ein Beispiel: Krebsmedikamente waren schon immer etwas teurer. Obwohl sie nur 0,6% aller Verschreibungen ausmachen, verursachten sie 2011 bereits 5,7% der Arzneimittelkosten der Krankenversicherung. 2021 waren es schon 20,7% – Tendenz weiter steigend. Der Anteil der patentgeschützten Medikamente an den Kosten der Gesetzlichen Krankenversicherung (GKV) nimmt stetig zu. 21 Firmen verursachen gut 50% der gesamten Arzneimittelausgaben der GKV, sie haben im Schnitt eine Gewinnrate von 25,7%.[3]
Trotzdem wird eher bei Generika als bei patentgeschützten Medikamenten an der Kostenschraube gedreht. Die 2011 eingeführte Nutzenbewertung bei neuen Medikamenten bringt zwar Einsparungen bei den teuren Neueinführungen. Die Profitträchtigkeit von Big Pharma hat sie aber nicht gebremst.
Qualitätsmängel
Dazu kommen Qualitätsprobleme, die durch den Druck zur billigeren Produktion verstärkt werden. Auch wenn viele Hersteller im Globalen Süden sauber produzieren, gibt es wegen mangelnder Kontrolle immer wieder Skandale. In den letzten Monaten gab es eine Reihe von Vorfällen mit Husten- und Fiebersirup aus Indien, der durch schlampige Produktion Diethylenglykol (bekannt als Kühlerfrostschutz) enthielt. Die Weltgesundheitsorganisation (WHO) warnte vor giftigen Produkten, die in mindestens sieben Ländern, darunter Gambia, Indonesien und Usbekistan, verkauft wurden. Nach Angaben der WHO starben mehr als 300 Kinder.[4] Näher kam uns 2018 die Verunreinigung von Herzmedikamenten mit krebserregenden Nitrosaminen, die in Deutschland zum Rückzug zahlreicher Generika über einen längeren Zeitraum führte. Übrigens ein krasses Versagen der europäischen Kontrollbehörden, die dem chinesischen Grundstoffhersteller grünes Licht für ein kostengünstigeres Produktionsverfahren gaben, das anfällig für Verunreinigungen ist.[5] Nur durch einen Whistleblower flog die Sache auf. Bis heute werden immer wieder neue Wirkstoffe entdeckt, die mit Nitrosaminen verunreinigt sind.[6] Bessere Qualitätskontrollen in der globalen Lieferkette sind also unentbehrlich.
Die Tendenz zur Gewinnsteigerung führt teils zu einer Konzentration auf wenige Rohstoffhersteller. Das ist ein Zustand, der tatsächlich nur durch regulierende staatliche Eingriffe geändert werden kann.
Vorschläge des BMG
Das Bundesgesundheitsministerium hat Mitte Dezember 2022 Eckpunkte zur Vermeidung von Lieferengpässen veröffentlicht.[7] Sie enthalten eine Reihe von sinnvollen Maßnahmen wie die Diversifizierung der Bezugsquellen (übrigens schon länger eine Forderung der Kassen) und mehr Verpflichtungen zur Lagerhaltung. Dass Rabattverträge und Festbeträge jetzt einfach ausgehebelt werden können, bezeichneten die Kassen allerdings als „[…] Weihnachtsgeschenk für die Pharmaunternehmen. Aber ob deshalb künftig Medikamente verlässlicher in Richtung Europa geliefert oder vielleicht sogar wieder mehr produziert werden, steht in den Sternen.“ [8] Dass die Kosten für die Versicherten steigen, ist jedoch vorhersehbar.
Krankes System
Das Kernproblem ist ein monopolisierter Markt mit Produkten von oft fraglichem (Zusatz-)Nutzen. Das auf einem ausufernden Patentschutz hinarbeitende Forschungssystem hat versagt. Es beschert uns Mondpreise und verhindert in vielen Teilen der Welt die Versorgung von Erkrankten. Was wenig Profit verspricht, bleibt auf der Stecke. Wichtige Forschung findet nicht statt, weil sie „nicht lohnt“. Es bleibt dabei: Der Fisch stinkt vom Kopf her. (JS)
Artikel aus dem Pharma-Brief 1/2023
Bild © WHO
[1] Schröder H et al. (Hrsg.) (2021) Arzneimittelkompass 2021 Berlin: Springer, S. 260ff
[2] AOK (2020) Arzneimittelrabattverträge: AOK sanktioniert Umweltsünden und stärkt Liefersicherheit. Pressemitteilung 20. Juli www.aok-bv.de/presse/pressemitteilungen/2020/index_23785.html [Zugriff 24.1.2023]
[3] EBIT; Schröder H et al. (2021) a.a.O., S. 263ff
[4] WHO (2023) WHO urges action to protect children from contaminated medicines. Statement 23 Jan www.who.int/news/item/23-01-2023-who-urges-action-to-protect-children-from-contaminated-medicines [Zugriff 24.1.2023]
[5] arznei-telegramm (2018) Von Valsartan bis Lunapharm. 49, S. 73 https://www.arznei-telegramm.de/html/2018_09/1809073_02.html
[6] Das arznei-telegramm berichtet immer wieder über Verunreinigungen mit Nitrosaminen. Seit 2018 gibt es über 20 Artikel dazu. www.arznei-telegramm.de
[7] BMG (2022) Eckpunktepapier. Vermeidung von Lieferengpässen von Arzneimitteln [Zugriff 8.2.2023]
[8] Pfeiffer D (2022) Medikamentengipfel statt Weihnachtsgeschenke für die Pharmaindustrie. GKV-Spitzenverband www.gkv-spitzenverband.de/gkv_spitzenverband/presse/pressemitteilungen_und_statements/pressemitteilung_1549568.jsp [Zugriff 24.1.2023]
Dieser Beitrag erschien zuerst in analyse & kritik und wurde für den Pharma-Brief erweitert und aktualisiert.
Krebs bei Kindern: Medikament ohne Wirkstoff
Der häufigste Krebs bei Kindern ist die akute lymphatische Leukämie (ALL). Ein wichtiger Baustein der Therapie, die das Leben der meisten Kinder retten kann, ist Asparaginase. Aber Berichte über defekte Produkte im Globalen Süden häufen sich.
Zuerst fiel es in Brasilien 2017 auf: Kinder, die mit dem Markenprodukt Leuginase behandelt wurden, wurden nicht wieder gesund. Laboruntersuchungen ergaben, dass das Produkt zu wenig Wirkstoff enthielt und zudem bakteriell verseucht war. 2018 verbot das Gesundheitsministerium die Verwendung von Leuginase.
Der Kinderonkologin Prof. Silva Brandalise waren die Mängel zuerst aufgefallen. Kurz nach dem Verbot in Brasilien schickte ihr eine Kollegin aus Haiti eine Probe der dort verwendeten Asparaginase, weil plötzlich fast alle Kinder trotz Behandlung starben. Eine Laboranalyse in Brasilien ergab, dass das Medikament stark verunreinigt war. Es stammte vom selben chinesischen Hersteller wie das Produkt, das in Brasilien aufgefallen war.
Eine Recherche des Bureau of Investigative Journalism zeigt, dass in den vergangenen fünf Jahren Asparaginase mit Qualitätsmängeln in fast 100 Länder verschifft wurde.[1] Die Zahl der Hersteller von unveränderter (nativer) Asparaginase hat sich stark verringert, weil sich die teurere modifizierte Variante durchgesetzt hat. Zwei Hersteller des nativen Produkts, von denen keine Qualitätsmängel bekannt wurden, haben 2012 bzw. 2020 aufgegeben. Die modifizierte Asparaginase ist etwas besser verträglich, aber der Preis hat sich inzwischen verzehnfacht und sie ist deshalb für ärmere Länder keine Option. Bessere Qualitätskontrollen bei der Herstellung ein Muss. (JS)
Artikel aus dem Pharma-Brief 2/2023, S.3
[1] Bureau of Investigative Journalism (2023) The drug was meant to save children’s lives. Instead, they’re dying. www.thebureauinvestigates.com/stories/2023-01-25/the-drug-was-meant-to-save-childrens-lives-instead-theyre-dying [Zugriff 14.3.2023]
Jenseits von Nikotin
Wie die Tabakindustrie zweimal Geld verdient
Die großen Tabakkonzerne investieren im großen Stil in die Pharmaindustrie. Dabei geht es auch um Produkte gegen Erkrankungen, die durch das Rauchen verursacht werden oder sich dadurch verschlimmern. Damit schaffen sich die Tabakhersteller ihren eigenen Markt. Das deckt eine Recherche von „The Investigative Desk“ auf, die in der Nederlands Tijdschrift voor Geneeskunde erschien.[1]
Der Tabakproduzent Philip Morris hat das Pharmaunternehmen Ventura aufgekauft, dass Inhalatoren und inhalierbare Medikamente gegen Asthma und chronische Lungenerkrankungen anbietet.
Bei Weitem kein Einzelfall: Die vier größten Tabakhersteller Philip Morris International/Altria, British American Tobacco (BAT), Japan Tobacco International (JTI) und Imperial Brands haben in den letzten Jahren massiv in medizinische Produkte investiert.
Tabak bleibt wichtig
Während in fast allen reichen Ländern wegen Aufklärung, Verboten und hohen Steuern die Raucher*innenquote zurückgeht, wächst der Tabakmarkt in Asien und Afrika. In Afrika wird erwartet, dass der Anteil der Raucher*innen von 15,8% im Jahr 2010 bis 2030 auf 21,9% steigt. Dafür sind im Wesentlichen die aggressiven Marketingstrategien der großen Vier verantwortlich, die auch vor illegalen Praktiken nicht zurückschreckten.[2]
Woran die Tabakaindustrie verdient
The Investigative Desk hat fast 90 Pharmaprodukte unter die Lupe genommen, hinter denen die Tabakkonzerne stehen. Ungefähr die Hälfte sind für Asthma, COPD, Arterienverkalkung, Herzinfarkte, Krebs und Diabetes gedacht – alles Erkrankungen, die durch Rauchen verursacht werden oder im Zusammenhang mit Rauchen häufiger auftreten.
Bevor Philip Morris 2021 Vectura übernahm, gab es in Großbritannien einen Aufschrei. Sarah Woolnough, Geschäftsführerin von Asthma UK und der British Lung Foundation, sagte: „Jedes Jahr sterben in Großbritannien 90.000 Menschen an Erkrankungen wie der chronisch obstruktiven Lungenerkrankung (COPD), die mit dem Rauchen in Verbindung gebracht werden. Es ist inakzeptabel, dass Unternehmen, die von den Verwüstungen, die Rauchen anrichtet, profitiert haben, dann mit den Behandlungen von Krankheiten, die sie verursacht haben, sogar noch mehr Geld verdienen können.“[3]
Der Pharmazweig von JTI entwickelte Medikamente gegen Psoriasis und atopische Ekzeme. Rauchen hat einen negativen Einfluss auf den Verlauf dieser Hautkrankheiten. 1999 erwarb JTI die exklusiven Rechte zur Entwicklung eines Impfstoffs gegen Lungenkrebs von der amerikanischen Firma Corixa, sie wurden später an GlaxoSmithKline (GSK) abgegeben.
Die Tabakindustrie lässt ihre Kund*innen „zweimal durch die Kasse gehen“: einmal für die Zigaretten, die sie rauchen, und nochmals für Heilmittel gegen die Folgen. Tabakhersteller schaffen damit unethisch ihren eigenen Absatzmarkt.[1]
Jenseits von Nikotin
Die „Transforming Beyond Nicotine“ Strategie von Philip Morris umfasst nicht nur Ersatzprodukte für Zigaretten, sondern breite Investitionen im Pharmasektor. Das gilt für die Konkurrenten, deren Strategien „Beyond Smoke“ (Imperial Brands) oder „Wir erfinden uns selbst neu“ (JTI) heißen, gleichermaßen.
JTI war mit der Gründung einer Pharmasparte im Jahr 1987 Vorreiter. Größere Akquisitionen 1998 und 2000 brachten ein breites Portfolio von Medikamenten gegen verschiedenste Krankheiten. Philip Morris kaufte 2021 gleich drei Firmen auf, die inhalierbare Herzmedikamente, Nikotinkaugummi und mit Vectura eben Inhalatoren herstellen.
BAT und Imperial Brands wiederum investieren in medizinisches Cannabis, das unter anderem gegen Schmerzen in der Krebstherapie eingesetzt wird.
Die Verflechtungen mit der Pharmaindustrie sind eng. So hat AstraZeneca von JTI eine Lizenz zur Entwicklung einer Immuntherapie gegen Krebs bekommen. GlaxoSmithKline zahlt für die Verwendung eines Hilfsstoffes für seine Inhalationen Lizenzgebühren an Vectura.
Ärzt*innen in Großbritannien und den Niederlanden diskutieren, ob es ethisch vertretbar ist, von der Tabakindustrie produzierte Medikamente zu verschreiben oder es nicht besser ist, wo immer möglich, alternative Wirkstoffe einzusetzen. (JS)
Artikel aus dem Pharma-Brief 6-7/2023 S. 8
Bild TabakPille (Montage) © Phacharason Mongkhonwikuldit © FotografiaBasica/iStock
[1] van den Berg I en de Jeu M (2023) De ‘Beyond Nicotine’-strategie. Ned Tijdschr Geneeskd; 167, p C5480
[2] Crosbie E et al. (2021) Tobacco supply and demand strategies used in African countries. Bull World Health Organ; 99, p 539 http://dx.doi.org/10.2471/BLT.20.266932
[3] Davies R (2021) Health charities voice concern at Philip Morris’s £1bn bid for Vectura. Guardian, 9 Aug www.theguardian.com/business/2021/aug/09/philip-morris-and-carlyle-face-possible-auction-contest-for-vectura [Zugriff 20.9.2023]
Insulin: Rückzug für mehr Profit
Sanofi nimmt Humaninsulin weltweit vom Markt
Wegen angeblicher Herstellungsprobleme beendet Sanofi die Produktion fast aller Zubereitungen von Humaninsulin.[1] Damit setzt die Firma auf Insulinanaloga, die erheblich teurer sind. Umstellungsprobleme für die Patient*innen sind vorprogrammiert.
Obwohl Insulinanaloga keine relevanten Vorteile gegenüber Humaninsulin bieten, werden sie seit Jahren von den Herstellern gepusht, denn sie sind gewinnträchtiger. Die Analoga von Sanofi sind in Deutschland 34 % bzw. 57 % teurer als die jetzt zurückgezogenen Produkte der Firma.[2]
An den gesamten Insulinverordnungen beträgt der Anteil von Humaninsulinen nur noch gut 20 %. 2012 waren es noch gut 50 %. Dieser Rückgang ist nach Auffassung von AkdÄ und DEGAM Ausdruck eines geschickten Marketings. Denn bis heute liegt keine wissenschaftliche Evidenz dafür vor, dass Insulinanaloga im Vergleich zu den Humaninsulinen einen Vorteil hinsichtlich patientenrelevanter Endpunkte haben.[3]
Allerdings unterscheiden sich Humaninsulin und Analoga in der Geschwindigkeit des Wirkeintritts und der Dauer der Wirkung.[4] In einem Rundschreiben an Ärzt*innen räumt Sanofi selbst ein, dass die Umstellung auf Insulinanaloga Probleme bereiten kann und engmaschigere Blutzuckerkontrollen erforderlich macht.[5]
Zwar gibt es noch Humaninsulin von wenigen anderen Anbietern, aber es ist fraglich, ob sie die entstehende Lücke füllen werden. Dafür müssten sie ihre Produktionsanlagen ausbauen. Das ist unwahrscheinlich, denn auch die Konkurrenz setzt seit Jahren auf die teureren Analoga. Und das weltweit. Bereits vor über zehn Jahren berichteten wir über als Postmarketing-Studien getarnte Werbekampagnen für Analoga im Globalen Süden.[6]
 Dabei sind dort die Preisunterschiede zwischen Humaninsulin und Analoga noch deutlich größer als hierzulande. So ergab eine 2016 von Health Action International in 13 Ländern mit mittlerem bis geringen Einkommen durchgeführte Untersuchung, dass bei kurzwirksamen Insulinen die Analoga im Schnitt doppelt so teuer waren wie Humaninsulin, bei langwirksamen Insulinen betrug die Preisdifferenz sogar ein Mehrfaches. Auch um die Verfügbarkeit war es oft schlecht bestellt.[7]
Dabei sind dort die Preisunterschiede zwischen Humaninsulin und Analoga noch deutlich größer als hierzulande. So ergab eine 2016 von Health Action International in 13 Ländern mit mittlerem bis geringen Einkommen durchgeführte Untersuchung, dass bei kurzwirksamen Insulinen die Analoga im Schnitt doppelt so teuer waren wie Humaninsulin, bei langwirksamen Insulinen betrug die Preisdifferenz sogar ein Mehrfaches. Auch um die Verfügbarkeit war es oft schlecht bestellt.[7]
Um auf internationalen Märkten höhere Preise durchsetzen zu können, werden die in Deutschland tatsächlich von den Krankenkassen für Analoga zu zahlenden Preise geheim gehalten. Da wegen fehlender Vorteile Analoga nur bis zum Festbetragspreis für Humaninsulin erstattet werden dürfen, geben die Hersteller aber tatsächlich Rabatte – nur über die erfährt man in der Regel nichts.
Sollten andere Hersteller dem Rückzug von Sanofi nachfolgen, könnte der Preisanker Humaninsulin entfallen, Kostensteigerungen wären die logische Folge. Das lässt die Debatte über Lieferengpässe in einem anderen Licht erscheinen. Denn hier wird ein bewährter und sicher auch gewinnträchtiger Wirkstoff zugunsten noch profitablerer einfach fallengelassen. In Kalifornien hat man aus den dort noch viel größeren Preissprüngen Konsequenzen gezogen: Eine Insulinproduktion durch die staatliche Firma CalRx wird vorbereitet (siehe Kasten).[8] (JS)
Artikel aus dem Pharma-Brief 4-5/2023, S. 1
[1] Lediglich das für Insulinpumpen gedachte Insuman Infusat bleibt auf dem Markt.
[2] arznei-telegramm (2023) Insuman – aus Lieferdefizit wird Marktrücknahme; 54, S. 47
[3] DEGAM (2023) Gemeinsame Stellungnahme der Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ) und der Deutschen Gesellschaft für Allgemeinmedizin (DEGAM) zur Einstellung von Produktion und Vertrieb sämtlicher Humaninsuline durch Sanofi. 2. Juni www.degam.de/files/Inhalte/Degam-Inhalte/Ueber_uns/Positionspapiere/20230613_DEGAM_AkdAe_Insuline_Sanofi.pdf [Zugriff 11.7.2023]
[4] Egidi G (2020) Welchen Stellenwert haben Insulinanaloga in der Behandlung des Diabetes? AVP; 47, S. 66 https://www.akdae.de/fileadmin/user_upload/akdae/Arzneimitteltherapie/AVP/Artikel/2020-1-2/066.pdf
[5] Sanofi (2023) Kundenschreiben Insuman https://a-turl.de/saix
[6] Pharma-Brief (2012) DiabetikerInnen in Not getrieben. Nr. 5, S. 1
[7] Ewen M et al. (2019) Insulin prices, availability and affordability in 13 low-income and middle-income countries. BMJ Global Health; 4, p e001410 http://dx.doi.org/10.1136/bmjgh-2019-001410
[8] Sherkow JR et al. (2023) Assessing – and Extending – California’s Insulin Manufacturing Initiative. JAMA; 329, p 533
Global Health als Instrument der EU-Geopolitik
Ein Kommentar von Christopher Knauth
Am 30. November letzten Jahres hat die EU-Kommission einen Entwurf für eine globale Gesundheitsstrategie der EU vorgestellt,[1] der Pharma-Brief berichtete darüber.[2] Dieser ersetzt eine erste Mitteilung der Kommission zu Globaler Gesundheit von 2010,[3] die vom Rat damals zeitnah in offizielle EU-Politik umgesetzt wurde.[4] Die neue Mitteilung spricht besonders gegenüber den Ländern des Globalen Südens eine andere Sprache als ihre Vorgängerin und macht „Global Health“ zu einem Instrument europäischer Geopolitik.
Ein Blick zurück macht die Unterschiede deutlich. Für die Länder des Globalen Südens bedeutete die 2010er Kommunikation zu Globaler Gesundheit von 2010 (fortan: KOM2010) einen bedeutenden Fortschritt der EU-Politik hin zu einem umfassenden Verständnis von Gesundheit, Gesundheitssystemstärkung und „Global Health“. Vorausgegangen waren die Nullerjahre, in denen die EU Ihre Gesundheitspolitik für den Globalen Süden im Wesentlichen auf die selektive Bekämpfung sogenannter Armutskrankheiten (speziell AIDS, Malaria und Tuberkulose) beschränkt hatte.[5],[6] Dieser Ansatz hatte sich auch in den im Jahre 2000 von der UN verabschiedeten Millenniumsentwicklungszielen widergespiegelt, in denen Gesundheit auf drei Ziele (Senkung von Müttersterblichkeit, Kindersterblichkeit, Bekämpfung der drei Krankheiten) reduziert worden war. In der Folge wurden mit wesentlicher Beteiligung privater Stiftungen sogenannte „globale Gesundheitsinitiativen“ gegründet (Global Fund, GAVI), die die Rolle der Weltgesundheitsorganisation (WHO) in der Governance Globaler Gesundheit zusätzlich schwächten [7],[8] (siehe Kasten).
Ihr Ansatz war durch Finanzierung und Bereitstellung technischer Lösungen (Medikamente, Moskitonetze, Impfstoffe) „Leben zu retten“, ohne zu berücksichtigen, dass es funktionierender und für alle zugänglicher Gesundheitssysteme bedarf, diese an die Patient*innen zu bringen. Dieser selektive Ansatz hatte die Nullerjahre zu einem verlorenen Jahrzehnt für die Gesundheitssysteme im Globalen Süden gemacht.
Kehrtwende bei der EU
Die KOM2010 machte ausdrücklich benannte fundamentale Rechte, europäische Werte und die Herausforderungen globaler Gesundheit zu ihrem Ausgangspunkt. Jeder Mensch habe das Recht auf Zugang zu Gesundheitsvorsorge und ärztlicher Versorgung. Gesundheit werde von sozialen, wirtschaftlichen und ökologischen Faktoren beeinflusst, die zunehmend von der Globalisierung bestimmt würden. Voraussetzung für die Verbesserung der Gesundheitssituation sei mehr soziale Gerechtigkeit. Explizit wurde dabei auf den WHO-Bericht von 2008 über die sozialen Determinanten von Gesundheit Bezug genommen.[9] Der habe gezeigt, dass Fortschritte nur dann erzielt werden können, wenn sich die bisherigen politischen, wirtschaftlichen, sozialen und geschlechtsspezifischen Kräfteverhältnisse ändern.
Das entscheidend neue an der KOM2010 war ihr Ansatz zu einer umfassenden Gesundheitssystemstärkung (GSS): „Die EU sollte vor allem die Stärkung von Gesundheitssystemen unterstützen, um sicherzustellen, dass deren wesentliche Elemente – medizinisches Personal, Zugang zu Medikamenten, Infrastruktur und Logistik sowie […] Verwaltung – leistungsfähig genug sind, um eine gerechte und qualitativ hochwertige Grundversorgung für alle zu gewährleisten“. Diese Formulierung wurde fast wortgleich in die Schlussfolgerungen des Rates aufgenommen und damit offizielle EU-Politik.[3] Besonders wichtig ist festzuhalten, dass sich die EU nicht nur allgemein zu GSS bekannt hat, sondern explizit deutlich machte, dass eine Stärkung in allen ihren Komponenten notwendig ist, um nachhaltig zu sein. In den 2010er Jahren war GSS schnell zu einem Modebegriff geworden, wobei „Geber*innen“ von Gesundheitsprojekten im Globalen Süden für sich in Anspruch nahmen „das System zu stärken“, auch wenn sie nur selektiv in einer seiner Komponenten intervenierten. Eine klare Trennung selektiver Maßnahmen von einer nachhaltigen systemischen Unterstützung ist deshalb erforderlich.[10]
Die Ratsbeschlüsse betonten die Verantwortung nationaler Regierungen für die Gesundheit ihrer Bevölkerung. Hierzu forderte die KOM2010 einen wirkungsvollen Politikdialog zu Gesundheitssystemen und ihrer Finanzierung. Drittländer sollten dabei unterstützt werden, national mehr Mittel für Gesundheit zu mobilisieren, eine faire Gesundheitsfinanzierung oder soziale Sicherungssysteme zu stärken. Damit verbunden war ein klares Bekenntnis zu den 2005 in Paris verabschiedeten „Aid Effectiveness Principles“,[11] dem „Alignment“, der Ausrichtung der Hilfe an der (Gesundheits-)politik des Partnerlandes sowie die finanzielle Unterstützung ihrer Umsetzung. Das führte zu einem klaren Bekenntnis der EU zu Budgethilfe als „bevorzugte Option“ der Finanzierung. Für manche Politiker*innen in der EU hatte dies jedoch einen entscheidenden Nachteil: Der Verlust von „Sichtbarkeit“ der EU. Der ins nationale Budget des Partnerlandes eingezahlte Euro schwenkt keine blaue Fahne mit gelben Sternchen.
Schließlich betonte die KOM2010 die multisektorielle Natur von Gesundheit (Klimawandel, Migration, Ernährungssicherheit, Handel, fragile Staaten, Health Security) und verwies auf die Notwendigkeit von Politikkohärenz für Gesundheit. Hier sei die klare Position der KOM2010 zu Zugang zu Arzneimitteln hervorgehoben: „Im Bereich des Handels sollte die EU auf die effektive Anwendung der TRIPS-Bestimmungen hinwirken, damit unentbehrliche Arzneimittel leichter zugänglich und erschwinglicher werden. Die EU sollte zudem die prioritären Maßnahmen der globalen Strategie und des Aktionsplans für öffentliche Gesundheit, Innovation und geistiges Eigentum unterstützen. […] Die EU sollte weiterhin sicherstellen, dass ihre bilateralen Handelsabkommen keine Klauseln enthalten, die den Zugang zu Arzneimitteln untergraben könnten. Der Generikawettbewerb und ein rationaler Medikamenteneinsatz sind für die Nachhaltigkeit der Gesundheitssysteme von großer Bedeutung“.
Mit dem umfassenden Ansatz der KOM2010 zu Gesundheit und Gesundheitssystemstärkung war die EU der Weltgemeinschaft vorausgegangen, die einen solchen erst 2015 mit dem „nachhaltigen Entwicklungsziel 3“ zu Gesundheit und Wohlergehen und seinen Unterzielen verabschiedete.
Die „geopolitische Kommission“ ab 2019
Mit ihrer ersten Rede als designierte Kommissionspräsidentin hatte Ursula von der Leyen die künftige Arbeit ihres Kollegiums als „geopolitische Kommission“ definiert.[12] Kommissionsvizepräsident und Hoher Vertreter für Außen- und Sicherheitspolitik Josep Borrell verkündete, dass die EU die „Sprache der Macht“ lernen müsse, um ihre Werte und Interessen durchzusetzen. In seinem Werk „EU-Außenpolitik im Angesicht von COVID-19“ wurde er deutlicher:
„Die Ära eines versöhnlichen, wenn nicht gar naiven Europas ist in die Jahre gekommen. Tugendhafte ‚Soft Power‘ reicht in der heutigen Welt nicht mehr aus. Wir müssen sie um eine ‚Hard Power‘-Dimension ergänzen, und zwar nicht nur in Bezug auf militärische Macht und das dringend benötigte Europa der Verteidigung. Es ist an der Zeit, dass Europa in der Lage ist, seine Einflusshebel zu nutzen, um seine Vision der Welt durchzusetzen und seine eigenen Interessen zu verteidigen.“[13]
Was ist an der neuen EU-Politik anders?
Die Global Health Strategy 2022 (GHS 2022) definiert Global Health als wesentliche Säule der EU-Außenpolitik und geopolitisch entscheidenden Sektor. Die wichtigste Nachricht der Strategie sei, dass die EU die Absicht habe, ihre Verantwortung und „führende Rolle“ zu vertiefen, um höchstmögliche Gesundheit zu erzielen. Begründet wird die Notwendigkeit zu einer neuen Strategie mit der sich schnell ändernden geopolitischen Lage, einer Dreifachkrise von Klimawandel, Biodiversität und Umweltverschmutzung sowie dem fehlenden Fortschritt in Globaler Gesundheit und bei der Umsetzung der nachhaltigen Entwicklungsziele. Die zentrale These, die daraus resultiert, ist, dass sowohl was getan werden muss als auch wie es getan werden muss einer grundlegenden Änderung bedürfe. Was ist also neu am „was“ und am „wie“ im Ansatz der Kommission?
Als Global Health Prioritäten wurden definiert: (1) bessere Gesundheit und Wohlbefinden; (2) Stärkung von Gesundheitssystemen hin zu „Universal Health Coverage“ und (3) gesundheitlichen Bedrohungen vorbeugen und sie bekämpfen in Anwendung eines „One Health Ansatzes“.
Vorausgegangen war die Forderung, man müsse neben sogenannten „traditionellen“ Determinanten wie Armut und Ungleichheit zusätzlich auch andere Gründe wie Klimawandel, Umwelt, und Nahrungssicherheit adressieren. Es sei „neu“, dass die GHS2022 die ökonomischen, sozialen, und umweltbedingten Determinanten von Gesundheit angehe. Wie wir gesehen haben, ist diese Aussage falsch: die KOM2010 hatte das schon getan. Neu ist der sogenannte „One Health Ansatz“. Nach den Erfahrungen mit den Epidemien und Pandemien des 21. Jahrhunderts (Vogelgrippe, Ebola, COVID-19), bei denen Erreger ursprünglich aus dem Tierreich kamen, verfolgt „One Health“ die Integration von Umwelt-, Tier- und Humanmedizin. Das beinhaltet auch Maßnahmen zur Bekämpfung von Antibiotikaresistenzen.
Nicht neu ist das Bekenntnis zur Gesundheitssystemstärkung mit dem Ziel Universal Health Coverage. Allerdings ist die Zahl der Länder, die darin von der EU unterstützt werden, seit den 2010er Jahren stark zurückgegangen, von 44 auf 17.[14] Neu unter dem „was getan werden muss“, ist die Präsentation von Primary Health Care mit „surge capacity“ (der Fähigkeit auf Krisen zu reagieren) sowie die Betonung von digitaler Gesundheit und künstlicher Intelligenz, wobei dort mehr Chancen als Risiken gesehen werden.
Bei dem „wie es getan werden muss“ ist wesentlich Neues zu erkennen. Die GHS2020 begründet einen Führungsanspruch der EU in Global Health mit dem Beitrag, den die EU zum Kampf gegen COVID-19 durch „Team Europe“ geleistet habe. Das scheint angesichts der Blockadehaltung der EU beim Zugang zu Impfstoffen und Medikamenten in der Pandemie allerdings ein eher zweifelhaftes Eigenlob.
Der von der von der Leyen Kommission verabschiedete Finanzrahmen 2021-2027 erklärt mit Bezug auf sein „Instrument für Nachbarschaft, Entwicklungszusammenarbeit und internationale Zusammenarbeit“ (Neighbourhood, Development and International Cooperation Instrument, NDICI): „Das Budget 2021-2027 wird die Effektivität und Sichtbarkeit Europäischer Außenpolitik erhöhen“. Wesentliches Mittel zur Erhöhung von Sichtbarkeit ist das „Branding“ von EU-Kooperation als „Team Europe Initiativen“, wobei die so bezeichneten Maßnahmen auch von Mitgliedsstaaten mitfinanziert werden sollen, um die Wirksamkeit zu erhöhen. Erinnern wir uns: Die EU war Vorreiter sogenannter „Aid Effectiveness Principles“ gewesen. Diese bedeuteten Ownership des Landes des Südens, „Alignment“, also Unterordnung unter deren nationale Strategien und „Harmonisierung“, das heißt alle Geber (auch nicht-EU-Staaten wie die USA, Großbritannien oder Australien) koordinieren sich zur Unterstützung einer nationalen Entwicklungs- oder Gesundheitsstrategie. Im Sinne der GHS 2022 sollen die Länder des Südens nun veranlasst werden, „Team Europe Initiativen“ eine privilegierte Sichtbarkeit zu verschaffen. Sollte die EU mit ihren Vorhaben, in den Ländern des Südens tatsächlich „Initiative“ ergreifen zu wollen und nicht den Vorgaben nationaler Entwicklungsstrategien folgen, würde das die Aid Effectiveness Principles völlig auf den Kopf stellen.
Die GHS 2022 fordert eine neue EU-interne Governance nach dem Prinzip „Gesundheit in allen Politiken“. Das Prinzip ist nicht neu, es entspricht dem, was zuvor „Politikkohärenz“ genannt worden war. Neu ist, dass Industrie-, Außen- und Sicherheitspolitik ausdrücklich einbezogen wurden. Bei der Handelspolitik wurde die klare Sprache der KOM2010 zu Zugang zu Medikamenten, generischem Wettbewerb und EU Handelsabkommen nicht wiederholt. Einzig wird die Absicht erklärt, die Implementierung des TRIPS-Waiver zu COVID Impfstoffen „zu verfolgen“ („monitor“) und dessen Ausdehnung auf Diagnostika und Therapeutika „konstruktiv zu diskutieren“. Eine solche Formulierung klingt eher nach einem internen Minimalkonsens innerhalb der Dienste der Kommission als nach Absicht und Entschlossenheit, Fortschritte im Sinne einer Überwindung des Patentschutzes und anderer geistiger Eigentumsrechte für essenzielle Gesundheitsgüter im Sinne von „Gesundheit in allen Politiken“ erzielen zu wollen.
In Sachen globaler Governance, wiederholt die GHS 2022 das Bekenntnis zur Führungsrolle der WHO. Allerdings verbindet sie das mit dem Anspruch auf einen „formalen Beobachterstatus“ für die EU bei der WHO, was bislang in deren Regularien nicht vorgesehen ist. Relativiert wird dieses Bekenntnis nicht nur durch die Hinweise auf das EU-Engagement in anderen Foren (G7, G20), sondern insbesondere durch den Ansatz zu Partnerschaften „auf Augenhöhe“ mit einem breiten Spektrum von „traditionellen“ und „nicht traditionellen“ Partnern. Damit sind öffentlich-private Partnerschaften, philanthropische Organisationen (z.B. die Gates Foundation oder der Wellcome Trust) und globale Gesundheitsinitiativen (z.B. Global Fund, Scale Up Nutrition, SUN) gemeint. Insbesondere müsse sichergestellt werden, dass der Privatsektor und die Gesundheitsindustrie angemessen berücksichtigt würden. Dabei wird betont, dass mit Gesundheitsindustrie nicht nur die Herstellung von Gütern (z.B. Pharmaka), sondern auch die Erbringung gesundheitlicher Dienstleistungen gemeint ist. Eine solche Formulierung ist geeignet, den „Markt“ der Länder des Südens auch für europäische private Krankenhauskonzerne oder Versicherungsunternehmen zu erschließen.
Vor diesem Hintergrund ist es nicht verwunderlich, dass zum Thema Finanzierung auf „neuen Wegen“ nicht nur die Einbeziehung der Europäischen Entwicklungsbanken als Teil von „Team Europe“ vorgeschlagen wird, sondern ausdrücklich auch zu privaten Investitionen ermuntert werden soll. Private Investitionen profitorientierter Dienstleister im Gesundheitswesen haben sich in den Ländern des Südens aber nicht als geeignetes Mittel erwiesen, den allgemeinen Zugang der Bevölkerung zu Gesundheitsversorgung zu verbessern und dem Ziel von „Universal Health Coverage“ näher zu kommen.[15]
Zielführend wäre die Stärkung öffentlicher Gesundheitssysteme. Die Finanzierung öffentlicher Gesundheitsversorgung tritt in der GHS2022 gegenüber den präferierten „neuen Wegen“ deutlich in den Hintergrund. Alte Forderungen nach Reformen des Managements öffentlicher Ausgaben werden wiederholt und es solle ein geringerer Schuldendienst angestrebt werden. Zur Steuerpolitik fallen der GHS 2022 lediglich „Ökosteuern“ ein. Ökosteuern ersetzen damit Vorschläge vergangener Jahre, „Sündensteuern“ auf Tabak und Alkohol zu erheben, um das öffentliche Gesundheitssystem zu finanzieren. Beide Vorschläge bedeuten vor allem eins: sie sind regressiv, das heißt sie treffen die Armen stärker als die Reichen. Seit 2010, aber insbesondere seit und mit Corona haben weltweit die sozialen und wirtschaftlichen Ungleichheiten dramatisch zugenommen.[16],[17] Wäre soziale Gerechtigkeit ein zentraler Wert der EU, wie noch in der Kommunikation von 2010 behauptet, dann hätte gerade die Steuerpolitik eine Reihe von Möglichkeiten geboten, soziale und wirtschaftliche Ungleichheiten in und zwischen den Ländern des Nordens und des Südens zu bekämpfen: progressive Besteuerung von Vermögen und Einkommen, die effektive Bekämpfung von Steuervermeidung, Steuerflucht und Steuerparadiesen. Für die ärmsten Länder gilt allerdings, dass auch wenn sie ihr eigenes Steueraufkommen verbessern, die Mittel nicht reichen, Gesundheitssysteme zu stärken und nachhaltige soziale Sicherungssysteme aufzubauen, die „universal Coverage“ ermöglichen. In der 2022 Kommunikation lobt sich die Kommission selbst dafür, einen weiteren selektiven Global Fund (zusammen mit der G20) mit initiiert zu haben: den „Pandemic Fund“.[18] Dabei gibt es seit Jahren einen besseren Vorschlag: die Schaffung eines Globalen Fonds zur umfassenden Stärkung von Gesundheitssystemen weltweit.[19] Resiliente Gesundheitssysteme sind die beste Vorbereitung auf Pandemien.
Anfang 2021 hatte die Kommission ihre Generaldirektion „International Cooperation and Development (DEVCO)“ in „INTPA“, „Internationale Partnerschaften“ umbenannt. In der Sprache der EU ist an die Stelle von „Entwicklungshilfe“ („Aid“) das Konzept „gleichberechtigter Partnerschaften“ mit den Ländern des Südens getreten. Damit werden auch vergangene Verpflichtungen zu „Aid“ Effectiveness gegenstandslos. An die Stelle von Ownership des Partnerlandes und Unterordnung der Geber unter deren Entwicklungsstrategie tritt ein neues Konzept von „Co-Ownership“. „Co-Ownership“ zwischen dem Land des Südens und einer EU, die mit der Sprache der Macht ihre „Werte und Interessen“ durchsetzt. Bei den Werten vermissen wir in der neuen Kommunikation die Erwähnung und Umsetzung von sozialer Gerechtigkeit und bei den Interessen erkennen wir, dass es wesentlich um privatwirtschaftliche Interessen geht.
Christopher Knauth (Dr. med, MCommH) gehört zur 1981er Gründungsgeneration der BUKO Pharma-Kampagne. In den 1990er Jahren arbeitete er am Heidelberger Institut für Tropenhygiene und Öffentliches Gesundheitswesen. Von 1999-2021 war er bei der EU-Kommission in der Entwicklungszusammenarbeit im Gesundheitssektor tätig.
Artikel aus dem Pharma-Brief 6-7/2023, S. 4
Bild Gesundheitsstrategie 2010 © EU-Kommission
[1] EU (2022) Communication from the Commission to the European Parliament, the Council, the European economic and social committee and the committee of the regions. EU Global Health Strategy Better Health for All in a Changing World. https://health.ec.europa.eu/document/download/25f21cf5-5776-477f-b08e-d290392fb48a_en?filename=international_ghs-report-2022_en.pdf [Zugriff 7.9.2023]
[2] Pharma-Brief (2022) EU: Neuer Plan für Globale Gesundheit Fortschrittliche Politik oder nur schöne Worte? Nr. 10, S. 1
[3] EC (2010) Communication from the Commission to the Council, The European Parliament, The European Economic and Social Committee and the Committee of the Regions. The EU role in Global Health COM (2010) 128 final. https://eur-lex.europa.eu/legal-content/EN/TXT/PDF/?uri=CELEX:52010DC0128 [Zugriff 7.9.2023]
[4] EU Council (2010) Council conclusions on the EU role in Global Health 3011th Foreign Affairs Council meeting Brussels, 10 May http://register.consilium.europa.eu/pdf/en/10/st09/st09644.en10.pdf [Zugriff 7.9.2023]
[5] Europäische Kommission (2000) Mitteilung der Kommission an den Rat und an das Europäische Parlament. Beschleunigte Aktion zur Bekämpfung der wichtigsten übertragbaren Krankheiten im Rahmen der Armutslinderung KOM (2000) 585 endgültig https://eur-lex.europa.eu/LexUriServ/LexUriServ.do?uri=COM:2000:0585:FIN:DE:PDF [Zugriff 7.9.2023]
[6] EC (2002) Communication from the Commission to the Council and the European Parliament. Health and Poverty Reduction in Developing Countries COM(2002) 129 final http://eur-lex.europa.eu/LexUriServ/site/en/com/2002/com2002_0129en01.pdf [Zugriff 7.9.2023]
[7] World Bank (1993) World Development Report 1993. Investing in health New York: Oxford University Press. https://openknowledge.worldbank.org/handle/10986/5976 [Zugriff 7.9.2023]
[8] Ausführlicher in Schaaber (2023) Pillen-Poker. Berlin: Suhrkamp, S. 192-191?
[9] WHO & Commission on Social Determinants of Health (2008) Closing the Gap in a Generation: Health equity through action on the social determinants of health (final report). www.who.int/publications/i/item/WHO-IER-CSDH-08.1 https://apps.who.int/iris/rest/bitstreams/65985/retrieve [Zugriff 7.9.2023]
[10] Chee G, Pielemeier N., Lion A. and Connor C. (2012) Why differentiating between health system support and health system strengthening is needed. Int J Health Plann Mgmt http://onlinelibrary.wiley.com/doi/10.1002/hpm.2122/pdf [Zugriff 7.9.2023]
[11] OECD, DAC (2005) Paris Declaration on Aid Effectiveness. www.oecd.org/dac/effectiveness/parisdeclarationandaccraagendaforaction.htm [Zugriff 7.9.2023] http://www.oecd.org/development/effectiveness/34428351.pdf [Zugriff 7.9.2023]
[12] von der Leyen U (2019) The von der Leyen Commission: for a Union that strives for more. https://ec.europa.eu/commission/presscorner/detail/en/IP_19_5542 [Zugriff 7.9.2023]
[13] Borrell Fontelles J (2021) European foreign policy in times of COVID-19. https://op.europa.eu/en/publication-detail/-/publication/87a1969b-ac7f-11eb-9767-01aa75ed71a1/language-en [Zugriff 7.9.2023]
[14] Kickbusch I and Franz C (2020) Towards a synergistic global health strategy in the EU. https://repository.graduateinstitute.ch/record/298287?_ga=2.59052328.445080765.1674211702-791756807.1674211702 [Zugriff 7.9.2023]
[15] Hassane FN (2023) Investments in private healthcare are not helping Africans. Rather than investing in predatory for-profit healthcare companies, development finance institutions should use their funds to help improve universal public services across the continent. https://www.aljazeera.com/opinions/2023/7/11/investments-in-private-healthcare-are-not-helping-africans [Zugriff 7.9.2023]
[16] Berkhout E Galasso N and Lawson M (2021) The Inequality Virus Bringing together a world torn apart by coronavirus through a fair, just and sustainable economy. https://www.oxfam.org/en/press-releases/mega-rich-recoup-covid-losses-record-time-yet-billions-will-live-poverty-least [Zugriff 7.9.2023] https://oxfam.app.box.com/s/m7lab231vgyee3hti2qigu8qvc6o9wd1/file/764213341297 [Zugriff 7.9.2023]
[17] Chancel L et al. (2021) World Inequality Report 2022. https://wir2022.wid.world/www-site/uploads/2021/12/WorldInequalityReport2022_Full_Report.pdf [Zugriff 7.9.2023]
[18] WHO (2022) New fund for pandemic prevention, preparedness and response formally established www.who.int/news/item/09-09-2022-new-fund-for-pandemic-prevention--preparedness-and-response-formally-established [Zugriff 7.9.2023]
[19] Ooms G (2014) Financing Global Health Through a Global Fund for Health? http://www.chathamhouse.org/sites/default/files/public/Research/Global%20Health/0214GlobalFund.pdf [Zugriff 7.9.2023]
Gesundheitssysteme besser wappnen!
Vortragsreise und Konferenz zu Pandemiefolgen mit Projekt-Partner*innen
 Vom 20.-27. April reisten Mitarbeiter*innen der Pharma-Kampagne gemeinsam mit Gesundheitsexpert*innen aus Ghana, Südafrika und Peru durch Nordrhein-Westfalen. Bei acht Veranstaltungen und sieben Austauschgesprächen wurden die durch Covid-19 verursachten Verwerfungen im Gesundheitssektor beleuchtet. Lösungsansätze wurden vorgestellt, um öffentliche Gesundheitssysteme zu stärken und besser gegen Krisen gewappnet zu sein. Krönender Abschluss war eine Fachkonferenz in Bielefeld.
Vom 20.-27. April reisten Mitarbeiter*innen der Pharma-Kampagne gemeinsam mit Gesundheitsexpert*innen aus Ghana, Südafrika und Peru durch Nordrhein-Westfalen. Bei acht Veranstaltungen und sieben Austauschgesprächen wurden die durch Covid-19 verursachten Verwerfungen im Gesundheitssektor beleuchtet. Lösungsansätze wurden vorgestellt, um öffentliche Gesundheitssysteme zu stärken und besser gegen Krisen gewappnet zu sein. Krönender Abschluss war eine Fachkonferenz in Bielefeld.
Die Reise ging quer durch NRW – von Bad Oeynhausen, Bielefeld und Münster bis nach Hamm, Düsseldorf, Aachen und Bonn. So unterschiedlich wie die Zielgruppen bei den einzelnen Veranstaltungen waren auch die Veranstaltungsformate: Sie reichten von Gesprächen bei Misereor oder der Servicestelle Kommunen in der Einen Welt (SKEW) über Unterrichtsdiskussionen an Schulen, Vorträge vor Studierenden und öffentliche Podiumsdiskussionen bis hin zu einem Gemeindegottesdienst zum Recht auf Gesundheit.
 Unsere internationalen Gäste gaben ihr Bestes und vermittelten ihre Informationen und Botschaften sehr gekonnt einem höchst heterogenen Publikum. Dr. Kingsley Kwadwo Asare Pereko, Professor für Gesundheitswissenschaften an der Universität von West Coast und Landeskoordinator des People’s Health Movement schilderte die existierenden Versorgungsengpässe in Ghana und mahnte, das Ziel einer universellen Versorgung (Universal Health Coverage) nicht aus dem Blick zu verlieren. Der Zugang zu einer guten medizinischen Basisversorgung sei dabei ebenso entscheidend wie der Ausbau finanzieller und personeller Ressourcen oder der internationale Wissenstransfer.
Unsere internationalen Gäste gaben ihr Bestes und vermittelten ihre Informationen und Botschaften sehr gekonnt einem höchst heterogenen Publikum. Dr. Kingsley Kwadwo Asare Pereko, Professor für Gesundheitswissenschaften an der Universität von West Coast und Landeskoordinator des People’s Health Movement schilderte die existierenden Versorgungsengpässe in Ghana und mahnte, das Ziel einer universellen Versorgung (Universal Health Coverage) nicht aus dem Blick zu verlieren. Der Zugang zu einer guten medizinischen Basisversorgung sei dabei ebenso entscheidend wie der Ausbau finanzieller und personeller Ressourcen oder der internationale Wissenstransfer.
 Die Wissenschaftsjournalistin Fabiola Torres, Gründerin der Organisation Salud con Lupa, schilderte die desolate Lage im peruanischen Gesundheitswesen und hob hervor, wie wichtig unabhängige und verlässliche Gesundheitsinformationen sind – gerade in Zeiten einer globalen Gesundheitskrise, die mit starker Verunsicherung einhergehe.
Die Wissenschaftsjournalistin Fabiola Torres, Gründerin der Organisation Salud con Lupa, schilderte die desolate Lage im peruanischen Gesundheitswesen und hob hervor, wie wichtig unabhängige und verlässliche Gesundheitsinformationen sind – gerade in Zeiten einer globalen Gesundheitskrise, die mit starker Verunsicherung einhergehe.
 Bibi Aisha Wadvalla, Investigativ-Journalistin und Geschäftsführerin des südafrikanischen News-Portals Health-e legte einen Fokus auf soziale Determinanten von Gesundheit und ungerechte Versorgungsstrukturen. Die Pandemie habe Armut und Ungerechtigkeit weiter verschärft und es sei auch Rolle der Medien, diese Tatsache ins öffentliche Bewusstsein zu zerren. Notwendig seien robuste soziale Sicherungssysteme, aber auch der Aufbau einer lokalen Arzneimittelproduktion, um den afrikanischen Kontinent künftig unabhängiger von globalen Lieferketten zu machen.
Bibi Aisha Wadvalla, Investigativ-Journalistin und Geschäftsführerin des südafrikanischen News-Portals Health-e legte einen Fokus auf soziale Determinanten von Gesundheit und ungerechte Versorgungsstrukturen. Die Pandemie habe Armut und Ungerechtigkeit weiter verschärft und es sei auch Rolle der Medien, diese Tatsache ins öffentliche Bewusstsein zu zerren. Notwendig seien robuste soziale Sicherungssysteme, aber auch der Aufbau einer lokalen Arzneimittelproduktion, um den afrikanischen Kontinent künftig unabhängiger von globalen Lieferketten zu machen.
Internationale Debatte legt strukturelle Probleme offen
Bei einer öffentlichen Podiumsdiskussion im Heinrich-Heine Institut in Düsseldorf am 25. April saß neben unseren internationalen Partner*innen auch Achim Teusch auf dem Podium – Arzt und Mitglied der Initiative Krankenhaus statt Fabrik – sowie der SPD-Landtagsabgeordnete und Vorsitzende des Gesundheitsausschusses Josef Neumann. Die lebhafte internationale Debatte kreiste um strukturelle Probleme der Gesundheitsversorgung, die sich hier wie dort ähneln: Es ging um den Fachkräftemangel und die Abwerbung von Pflegefachkräften aus dem Ausland, um Privatisierungen im Gesundheitssektor und Großkonzerne, die im globalen Norden wie Süden den Markt beherrschen, um Krankenhausschließungen in NRW und um die Notwendigkeit einer wohnortnahen medizinischen Versorgung.
Die Vortragsreise fand – ebenso wie die sich daran anschließende Konferenz – in Kooperation mit dem Ghana Forum, dem Südafrika Forum und dem Eine Welt Netz NRW statt. Die drei Akteure unterstützten maßgeblich die Öffentlichkeitsarbeit und waren bei etlichen Veranstaltungen präsent. Finanziell unterstützt wurde das gesamte Projekt von der Stiftung Umwelt und Entwicklung Nordrhein-Westfalen.
Fachkonferenz in Bielefeld
Bei der abschließenden Fachkonferenz „Pathways to better and fair health care” in Bielefeld vom 28.-29. April diskutierten Vertreter*innen entwicklungs- und gesundheitspolitischer Organisationen aus NRW die Perspektiven und Lösungsansätze für eine bessere globale Gesundheit. Das Konferenz-Programm startete am Freitag mit Kurzvorträgen von Fabiola Torres (Peru), Bibi Ayesha Wadvalla (Südafrika), Dr. Kingsley Kwadwo Asare Pereko (Ghana) und Dr. Christiane Fischer vom People´s Health Movement Deutschland. Anschließend thematisierte eine Podiumsdiskussion, was geschehen müsse, damit in Deutschland und weltweit niemand bei der Gesundheitsversorgung zurückgelassen wird.
Am Samstag gab es vier Workshops zur Vertiefung. Hier ging es um die Schwerpunktthemen „Infektionsprävention“, „patientenzentrierte Versorgung und PatientInnenrechte“, „gesunde und ausreichende Ernährung“ sowie „sexuelle und reproduktive Gesundheit und Rechte“. Jeder Workshop war mit Redner*innen bzw. Aktivist*innen aus NRW und aus dem globalen Süden besetzt und verschiedenste Akteur*innen stellten ihre Projekte, Erfahrungen und Handlungsansätze vor. Die Kurzvorträge mündeten in eine internationale Debatte über wirksame Strategien für eine bessere und gerechtere Gesundheitsversorgung weltweit. Zur Sprache kamen dabei so unterschiedliche Themen wie die nachhaltige Verbesserung sanitärer Infrastruktur, ein Ende kolonialen Denkens in der Entwicklungshilfe und Nothilfe, Geschlechtergleichheit, eine stärkere Berücksichtigung der mentalen Gesundheit oder auch sogenannte Pocket-Gardening-Projekte – sogenannte Minigärten, die es Menschen ermöglichen, in ihrem direkten Lebensumfeld gesunde Lebensmittel zu erzeugen und ihre Ernährung zu verbessern.
Die äußerst produktiven Gespräche und Diskussionen haben einmal mehr gezeigt, wie wichtig das persönliche Miteinander ist, um gegenseitiges Verständnis zu wecken, echte Partnerschaften auf Augenhöhe zu begründen und miteinander zukunftsfähige Perspektiven zu entwickeln. (CJ)
Artikel aus dem Pharma-Brief 4-5/2023, S. 6
Bilder © Jörg Schaaber
Die WHO ist ein wichtiges Forum für Debatten über geistiges Eigentum und öffentliche Gesundheit
Von Ellen ‘t Hoen

Ellen ‘t Hoen, LLM PhD, ist Juristin und Streiterin für Public Health mit über 30 Jahren Erfahrung in der Pharma- und geistigen Eigentumspolitik.[1]
Kürzlich berichtete Health Policy Watch,[2] dass einige europäische Länder bei den Verhandlungen über das Pandemieabkommen der Weltgesundheitsorganisation (WHO) behaupten, Verhandlungen über geistiges Eigentum (IP[3]) seien Aufgabe der Welthandelsorganisation (WTO) und nicht der WHO.
Wenn sie damit sagen wollen, dass bei der WHO keine neuen WTO-Gesetze eingeführt werden können, haben sie Recht. Aber wenn ihr Ziel darin besteht, die IP-Debatten bei der WHO zum Schweigen zu bringen, während gerade bei der WTO in der Frage Stillstand herrscht, ob der Ministerialbeschluss über das TRIPS-Übereinkommen (das nur für Impfstoffe gilt) auf Therapeutika und Diagnostik ausgedehnt werden soll, ist diese Strategie ziemlich zynisch.
Dieser Widerstand gegen eine IP-Diskussion bei der WHO, der oft mit „Unterminierung von IP“ gleichgesetzt wird, ist nicht neu. Ähnliche Einwände gab es 1998 bei der Ausarbeitung einer neuen WHO-Arzneimittelstrategie. Die Europäische Union (EU) griff die von der pharmazeutischen Industrie geäußerten Bedenken in Bezug auf einen Resolutionsentwurf zur Arzneimittelstrategie der WHO auf und argumentierte, dass „der Gesundheit vor Erwägungen des geistigen Eigentums keine Priorität eingeräumt werden sollte.“ [4] Die Vereinigten Staaten (USA) verfolgten einen ähnlichen Ansatz und äußerten Bedenken, dass die Arbeiten an dem Entwurf einer WHO-Arzneimittelstrategie das geistige Eigentum untergraben könnten, und entwickelten eine Strategie, die Verabschiedung der WHO-Politik zu behindern.
Die Frage, ob die WTO neue Regeln für den Zugang zu medizinischen Produkten benötigt, steht zur Debatte. Das bestehende TRIPS-Übereinkommen bietet einigen Spielraum für den Schutz der öffentlichen Gesundheit, einschließlich besonderer Krisenmaßnahmen,[5] um den Zugang zu Gesundheitstechnologien zu gewährleisten, um auf eine Pandemie reagieren zu können.
Darüber hinaus heißt es in der WTO-Erklärung von Doha zu TRIPS und öffentlicher Gesundheit aus dem Jahr 2001, dass das TRIPS-Übereinkommen „die Mitglieder nicht daran hindert, Maßnahmen zum Schutz der öffentlichen Gesundheit zu ergreifen“. In der Erklärung wird auch bekräftigt, dass TRIPS „in einer Weise ausgelegt und umgesetzt werden kann und sollte, die das Recht der WTO-Mitglieder auf den Schutz der öffentlichen Gesundheit und insbesondere den Zugang zu Arzneimitteln für alle unterstützt.“
Das Pandemieabkommen, das derzeit bei der WHO ausgehandelt wird, kann eine Schlüsselrolle bei der Operationalisierung dieser Flexibilität spielen. Eine relevante Analogie ist der Vertrag von Marrakesch von 2013,[6] der als „Vertrag für Blinde“ bekannt ist. Er erleichtert den Zugang zu veröffentlichten Werken für sehbehinderte Personen.[7] Der Vertrag wurde unter der Schirmherrschaft der Weltorganisation für geistiges Eigentum (WIPO) ausgehandelt und schuf verbindliche Verpflichtungen für die WIPO-Mitgliedstaaten, verbindliche TRIPS-Ausnahmen und Beschränkungen für das Urheberrecht einzuführen, um die Verfügbarkeit von Lesematerial für blinde und sehbehinderte Personen sicherzustellen.
Die Verhinderung von Diskussionen über geistiges Eigentum im Zusammenhang mit Pandemievorsorge und -reaktion bei der WHO wäre ein schwerwiegender Fehler. Wir brauchen keine weiteren Belege als die krassen Ungleichheiten beim Zugang zu Maßnahmen gegen die Pandemie, die wir während der Covid-19-Pandemie gesehen haben, um zu wissen, dass ein robuster Public Health Ansatz beim Schutz des geistigen Eigentums erforderlich ist, um einen gerechten Zugang weltweit zu gewährleisten.
WHO Arzneimittelstrategie und geistiges Eigentum
Die Behauptung, dass die Diskussionen über geistiges Eigentum ausschließlich in die WTO und nicht in die WHO gehören, spiegelt ein fehlendes Verständnis der langjährigen Rolle der WHO in den Debatten über geistiges Eigentum und Gesundheit in den vergangenen drei Jahrzehnten wider. Diskussionen über die Auswirkungen der Vorschriften über geistiges Eigentum auf die öffentliche Gesundheit fanden schon bei der WHO statt, als die WTO noch gar nicht voll funktionsfähig war.
Als die WHO 1986 die überarbeitete Medikamentenstrategie (RDS) verabschiedete, um den Zugang zu lebenswichtigen Arzneimitteln zu verbessern und den rationalen Einsatz von Arzneimitteln zu fördern, äußerten die Entwicklungsländer Bedenken hinsichtlich der möglichen Auswirkungen des Allgemeinen Zoll- und Handelsabkommens (GATT), das 1995 zur Gründung der WTO führen würde, auf die Politik für unentbehrliche Arzneimittel. Die RDS der WHO stützte sich stark auf die Verfügbarkeit von Generika. Die Länder befürchteten, dass die neuen Regeln des geistigen Eigentums, die im Rahmen des GATT ausgehandelt wurden, den Zugang bedrohen könnten. Während das IP-Problem angesprochen wurde, war es zu diesem Zeitpunkt kein zentraler Schwerpunkt.
Zehn Jahre später hatte sich das geändert. Die Internationale Konferenz für nationale Arzneimittelpolitik, die die RDS überprüfte, empfahl 1995, internationale Anstrengungen zu unternehmen, um die Folgen internationaler Handelsabkommen wie dem GATT auf „Zugang, rationalen Medikamentengebrauch, Qualität, Sicherheit und Wirksamkeit, lokale industrielle Entwicklung und andere Aspekte der nationalen Arzneimittelpolitik“ zu analysieren und anzugehen.
„Gesundheit sollte berücksichtigt werden, wenn die Politiken entwickelt werden“, mahnte der Review an.
Im Jahr 1995 war die WTO gerade gegründet worden und damit kam die Verpflichtung für ihre Mitglieder, 20 Jahre Patentschutz „in allen Bereichen der Technologie“, also auch für pharmazeutische Produkte, einzuführen.
Die WHO-Mitgliedstaaten diskutierten 1996 auf der Weltgesundheitsversammlung (WHA) über die Folgen der neuen WTO-Regeln und verpflichteten die WHO, die Auswirkungen der neuen globalen Handelsregeln auf die öffentliche Gesundheit und insbesondere ihre Auswirkungen auf den Zugang zu Arzneimitteln zu untersuchen.
Die Resolution zur überarbeiteten Arzneimittelstrategie, die von der Weltgesundheitsversammlung angenommen wurde,[8] enthielt eine Aufforderung an die WHO, die Auswirkungen der WTO-Aktivitäten auf nationale Arzneimittelpolitiken und den Zugang zu unentbehrlichen Arzneimitteln zu untersuchen und darüber Bericht zu erstatten sowie Empfehlungen für die Zusammenarbeit zwischen der WTO und der WHO zu formulieren.
1997 veröffentlichte das WHO-Medikamentenaktionsprogramm die Studie „Globalisierung und Zugang zu Arzneimitteln: Perspektiven auf das TRIPS-Übereinkommen der WTO, geschrieben von German Velasquez und Pascale Boulet, bekannt als das „Rote Buch“.[9] Die Studie markierte die erste umfassende Analyse der neuen WTO-Regeln und ihrer Auswirkungen auf den Zugang zu Arzneimitteln.
1999 verabschiedete die Weltgesundheitsversammlung die Resolution WHA52.19 zur überarbeiteten Arzneimittelstrategie.[10] Mit ihr wurde das Mandat der WHO zur Arbeit in Handelsfragen weiter gestärkt. Sie wies darauf hin, dass „sichergestellt werden muss, dass die Interessen der öffentlichen Gesundheit in der Medikamenten- und Gesundheitspolitik von größter Bedeutung sind“. Insbesondere wies sie die WHO an:
„Mit den Mitgliedstaaten – auf deren Ersuchen – und mit internationalen Organisationen zu kooperieren, um die Auswirkungen einschlägiger internationaler Abkommen im Bereich Arzneimittel und öffentlicher Gesundheit, einschließlich Handelsabkommen zu überwachen und analysieren, um den Mitgliedstaaten eine effektive Bewertung zu ermöglichen und sie in der Folge eine wirksame Arzneimittel- und Gesundheitspolitik und Regulierungsmaßnahmen entwickeln können, die ihren Sorgen und Prioritäten Rechnung tragen und so in die Lage versetzt werden, die positiven und negativen Auswirkungen dieser Übereinkünfte zu maximieren.“ [11]
Der Ausdruck „relevante internationale Abkommen einschließlich Handelsabkommen“ wurde weithin als Bezugnahme auf das TRIPS-Übereinkommen der WTO verstanden.
Infolgedessen erweiterte die WHO ihre Arbeit im Bereich geistiges Eigentum und Gesundheit, eine kontinuierliche Anstrengung, die bis heute andauert. Das jüngste Beispiel dieser Arbeit ist die Zusammenarbeit der WHO mit UNITAID, um den Ländern Leitlinien für den Zugang zu erschwinglichen, generischen Versionen von Covid-19-Therapeutika zur Verfügung zu stellen, die in ihrem Hoheitsgebiet patentgeschützt sind.[12]
Die Globale Strategie der WHO zu geistigem Eigentum aus dem Jahr 2008
Der vielleicht bemerkenswerteste Beitrag der WHO im Bereich geistiges Eigentum war die Arbeit der 2003 von der Weltgesundheitsversammlung gegründeten „WHO-Kommission für Rechte des geistigen Eigentums, Innovation und öffentliche Gesundheit“ (CIPIH).[13] Der 2006 veröffentlichte CIPIH-Bericht ebnete den Weg für die Annahme einer Resolution zum Thema „Öffentliche Gesundheit, Innovation, wesentliche Gesundheitsforschung und Rechte des geistigen Eigentums“ bei der Weltgesundheitsversammlung im selben Jahr.[14]
2008 verabschiedete die Weltgesundheitsversammlung die „globale Strategie und den Aktionsplan der WHO für öffentliche Gesundheit, Innovation und geistiges Eigentum“ (GSPOA-PHI).[15] Diese umfassende Strategie skizziert die Arbeit der WHO im Bereich des geistigen Eigentums und präsentiert umsetzbare Schritte, die von den Mitgliedstaaten zu ergreifen sind.
2015 verlängerte die Weltgesundheitsversammlung den Zeitrahmen des GSPOA bis 2022.[16] Die Auswirkungen der Strategie waren weitreichend. Sie führte zur Einrichtung des Arzneimittelpatentpools durch UNITAID und WHO und kurbelte die Diskussionen über einen Vertrag für Forschung und Entwicklung (R&D) an, was letztlich zu Experimenten mit innovativen R&D-Finanzierungsmechanismen führte.
Die GSPOA dient bis heute als Eckpfeiler der Arbeit der WHO im Bereich des geistigen Eigentums und der öffentlichen Gesundheit.
Die WHO hat sich in den letzten zehn Jahren aktiv an der trilateralen Zusammenarbeit mit der WTO und der WIPO beteiligt. Diese Zusammenarbeit umfasst die Erstellung von Berichten über geistiges Eigentum, Zugang zu medizinischen Technologien und Innovationen, von denen der Jüngste im Jahr 2020 veröffentlicht wurde.[17] Die WHO würde Schwierigkeiten haben, einen sinnvollen Beitrag zur trilateralen Zusammenarbeit zu leisten, wenn sie nicht intern über geistiges Eigentum diskutieren kann.
Fragen des geistigen Eigentums und des Zugangs zu Medizinprodukten kamen während der Covid-19-Pandemie wieder ins Rampenlicht. In den frühen Tagen der Pandemie hat die WHO im Mai 2020 rasch den Covid-19-Technologiezugangspool (C-TAP)[18] eingerichtet, um den freiwilligen Austausch von geistigem Eigentum sowie technisches Know-how zur Steigerung der Produktion von Medizinprodukten zu erleichtern, die zur Reaktion auf die Pandemie erforderlich sind. C-TAP wird derzeit neu eingesetzt, um künftige Pandemien umfassender anzugehen, ein Thema, das auch bei den Verhandlungen über das Pandemieabkommen auf dem Tisch steht.
Zusammenfassend wird deutlich: Die WHO verfügt über eine lange Geschichte bei der Debatte und Beratung zu den Auswirkungen geistigen Eigentums auf Innovation und öffentliche Gesundheit. Diejenigen, die jetzt argumentieren, dass die Politik des geistigen Eigentums die ausschließliche Domäne der WTO ist, sind entweder schlecht informiert oder haben schlechte Absichten.
Dieser Artikel wurde erstmals in Health Policy Watch am 17. November 2023 veröffentlicht.[19] Übersetzung: Jörg Schaaber
Artikel aus dem Pharma-Brief 9-10/2023, S. 3
Bild Ellen ‘t Hoen © Emma Levy
[1] https://medicineslawandpolicy.org/author/ellen/
[2] Cullinan T (2023) Intellectual Property Negotiations Belong at WTO, European Countries Tell Pandemic Accord Negotiations. Health Policy Watch, 6 Nov https://healthpolicy-watch.news/intellectual-property-negotiations-belong-at-wto-european-countries-tell-pandemic-accord-negotiations [Zugriff 28.11.2023]
[3] Intellectual property
[4] European Commission (1998) Note for the Attention of the 113 Committee (Deputies) Brussels 5 Oct www.cptech.org/ip/health/who/eurds98.html [Zugriff 28.11.2023]
[5] Abbott F (2020) The TRIPS Agreement Article 73 Security Exceptions and the COVID19 Pandemic. https://papers.ssrn.com/sol3/papers.cfm?abstract_id=3682260 [Zugriff 28.11.2023]
[6] WIPO (2013) Marrakesh Treaty to Facilitate Access to Published Works for Persons Who Are Blind, Visually Impaired or Otherwise Print Disabled. www.wipo.int/treaties/en/ip/marrakesh [Zugriff 28.11.2023]
[7] Informationen zum Vertrag: www.wipo.int/marrakesh_treaty/en [Zugriff 28.11.2023]
[8] WHA (1996) Revised drug strategy. Resolution WHA49.14 https://iris.who.int/bitstream/handle/10665/178941/WHA49_1996-REC-1_eng.pdf#page=30 [Zugriff 28.11.2023]
[9] Velasquez G and Boulet P (2015) The WHO “red book” on access to medicines and intellectual property – 20 years later. Geneva: South Centre www.southcentre.int/wp-content/uploads/2016/05/Bk_2015_WHO-Red-Book_EN.pdf
[10] WHO (1999) Revised drug strategy. Resolution WHA52.19 www.paho.org/en/documents/wha5219-revised-drug-strategy-1999 [Zugriff 28.11.2023]
[11] Englischer Originaltext: “Cooperate with Member States, at their request, and with international organizations in monitoring and analysing the pharmaceutical and public health implications of relevant international agreements, including trade agreements, so that Member States can effectively assess and subsequently develop pharmaceutical and health policies and regulatory measures that address their concerns and priorities, and are able to maximize the positive and mitigate the negative impact of those agreements.”
[12] Unitaid and WHO (2023) Improving access to novel COVID-19 treatments. www.who.int/publications/m/item/improving-accessto-novel-covid-19treatments [Zugriff 28.11.2023]
[13] WHO Commission on Intellectual Property Rights, Innovation and Public Health (CIPIH) WHO (2003) Intellectual property rights, innovation and public health. Resolution WHA56.27 https://iris.who.int/bitstream/handle/10665/269636/PMC2627339.pdf [Zugriff 28.11.2023]
[14] WHO (2006) Resolution WHA59.24 https://apps.who.int/gb/ebwha/pdf_files/WHA59-REC1/e/WHA59_2006_REC1-en.pdf [Zugriff 28.11.2023]
[15] WHO Global Strategy and Plan of Action on Public Health, Innovation and Intellectual Property. https://apps.who.int/gb/CEWG/pdf_files/A61_R21-en.pdf [Zugriff 28.11.2023]
[16] WHO (2015) Global strategy and plan of action on public health, innovation and intellectual property. Resolution WHA68.18 https://iris.who.int/bitstream/handle/10665/253247/A68_R18-en.pdf?sequence=1 [Zugriff 28.11.2023]
[17] WHO, WIPO, WTO (2020) Promoting Access to Medical Technologies and Innovation - Second Edition. https://www.who.int/news/item/29-07-2020-who-wipo-wto-launch-updated-study-on-access-to-medical-technologies-and-innovation [Zugriff 28.11.2023]
[18] Covid-19 Technology Access Pool
[19] https://healthpolicy-watch.news/who-is-an-essential-forum-for-intellectual-property-and-public-health/ [Zugriff 28.11.2023]
Die Forschungs-Schatztruhe plündern
Pharmaindustrie will mehr Förderung von Deutschland
Milliarden an öffentlichen Geldern stecken in der Erforschung neuer Therapien. Geht es nach der Pharmalobby, muss es mehr werden. Der Staat soll zusätzlich auch noch Investitionsrisiken absichern. Gewinne will die Branche aber nicht teilen.
Eine Anhörung im Wirtschaftsausschuss des Bundestags am 1. März 2023 wirft ein Schlaglicht auf den Einfluss der Industrie auf die Politik. Basis war ein Antrag der CDU/CSU-Fraktion „Deutschland als Innovations-, Biotechnologie- und Pharmastandort stärken, EU-Mittel sichern […]“. Auf Vorschläge der Parteien waren als Sachverständige IndustrielobbyistInnen, ein Wirtschaftsprofessor und eine Vertreterin der Chemiegewerkschaft geladen, einzige unabhängige Stimme war die Pharma-Kampagne.[1]
Grundlagen legt der Staat
Überraschend war, dass sich die Erzählung, wer forscht, geändert hat. Die Branche hat jahrzehntelang den Mythos gepflegt, dass sie ganz alleine in der Lage sei, neue Medikamente zu entwickeln. Jetzt wird sowohl im CDU/CSU-Antrag als auch in den Stellungnahmen ganz selbstverständlich vorausgesetzt, dass die Grundlagenforschung eine öffentliche Aufgabe ist. Dafür soll der Staat noch mehr Geld geben, SpitzenwissenschaftlerInnen mit hohen Gehältern an die Universitäten binden und zusätzlich die Einkommenssteuer senken, weil die in den USA ja auch niedriger sei.
Bei den Forschungsergebnissen möchte sich die Industrie weiter frei bedienen. Die Frage nach den Bedingungen für die anschließende Verwertung der in der Grundlagenforschung gewonnenen Erkenntnisse im Sinne von „Public Return on Public Investment“ wird nur von der Pharma-Kampagne zum Thema gemacht: Warum fließen keine Mittel in die öffentlichen Kassen zurück, wenn ein Produkt kommerziell extrem erfolgreich ist?
Den Goldesel mit Geld füttern?
Auf die fragliche Notwendigkeit für staatliche Förderung machte die Pharma-Kampagne in ihrem Statement aufmerksam: Die Zahl der neu zugelassenen Arzneimittel hat in den letzten Jahren zugenommen. Es ist deshalb erst einmal schwer verständlich, warum der Staat noch mehr fördern soll.
Auch angesichts der üppigen Gewinnraten der Branche erscheint der Ruf nach mehr Geld fragwürdig. Gut die Hälfte der Arzneimittelausgaben der Gesetzlichen Krankenkassen im Jahr 2020 entfielen auf Produkte von gerade einmal 21 Firmen. Diese großen international tätigen Hersteller, die teure patentgeschützte Medikamente anbieten, erzielten einen Gewinn vor Steuern (EBIT) von durchschnittlich 25,7% ‒ eine Profitrate, von der andere Branchen nur träumen können.[2] Auch im langjährigen Trend erzielen die großen Pharmafirmen im Branchenvergleich hohe Gewinnraten.[3]
Gezielt fördern
Ein wichtiges Argument gegen Förderung mit der Gießkanne ist, dass neue Medikamente den PatientInnen oft keine Vorteile bringen. Seit 2011 gibt es in Deutschland eine verpflichtende Nutzenbewertung. Betrachtet man den Nutzen auf Ebene der bewerteten PatientInnengruppen,[4] dann wurde von 2011 bis zum 1.4.2022 nur bei einem Drittel (30,3%) ein Zusatznutzen gefunden. Deutliche Verbesserungen (erheblicher oder beträchtlicher Zusatznutzen) erzielten nur 12,1%.[5] Dazu kommt eine deutliche Schieflage bei den Krankheiten: Krebsmedikamente machen 30% aller Zulassungen aus, gefolgt von Stoffwechselkrankheiten mit 18%. Neue Antibiotika dagegen muss man mit der Lupe suchen. Und das, obwohl die globale Angst vor einem Postantibiotischen Zeitalter seit Jahren in den Schlagzeilen ist.
Die Nutzenbewertung neuer Arzneimittel und andere Maßnahmen, um die Ausgaben der Krankenkassen zu begrenzen, kamen in den Stellungnahmen der Sachverständigen lediglich als Investitionshindernis zur Sprache. Bloß nicht zur Kenntnis nehmen, dass die meisten Innovationen keine substanziellen Fortschritte für PatientInnen bringen.
EU-Subventionen
Ein Punkt des CDU/CSU-Antrags war die Unterstützung des Important Project of Common European Interest (IPCEI) für Gesundheit, an dem sich Deutschland inzwischen beteiligt. Diese besondere Form der Wirtschaftsförderung wird von der EU in letzter Zeit vermehrt betrieben (z.B. für die Batterieproduktion für E-Autos). Dass man der profitablen Biotech-Branche unter die Arme greifen muss, erschließt sich allerdings nicht unmittelbar. An IPCEIs gibt es auch generell Kritik. Warum fördert man Projekte großer Firmen, die insgesamt hohe Gewinne erzielen und über genügend Eigenkapital verfügen? Kleinere und mittlere Firmen haben es dagegen schwerer die Förderung zu erhalten. Ein fairer Wettbewerb sieht anders aus.[6] Auch der anschließende Zugang zu den Forschungsprodukten ist nicht geregelt. Es soll zwar einen Übergewinnmechanismus geben, doch der führt lediglich zu einer Umverteilung unter den Projektbeteiligten.[7]
Risiken abwälzen
Der CDU/CSU-Antrag legt einen besonderen Schwerpunkt auf die Unterstützung von Startup-Unternehmen. Solche Ausgründungen aus dem universitären Bereich werden immer wichtiger, weil die „in House“-Entwicklung durch Big Pharma stark abgenommen hat.[8] Hier findet aber nicht nur eine Risikoverlagerung statt, das Ganze wird auch unnötig teuer. WissenschaftlerInnen forschen jahrelang auf Staatskosten und wenn sich abzeichnet, dass daraus ein vermarktungsfähiges Produkt entstehen könnte, wird ein Startup-Unternehmen gegründet. Risikokapital wird eingesammelt und klinische Studien werden durchgeführt. Ist das Medikament erfolgreich, wird das Startup in aller Regel von einer großen Firma aufgekauft.
Das ist aus gesellschaftlicher Sicht nicht vorteilhaft. Denn es entstehen Kosten, die nicht primär auf die Ausgaben für Forschung zurückzuführen sind, sondern auf spekulative Erwerbungen. Sie werden durch überhöhte Medikamentenpreise finanziert – also auf dem Rücken der Krankenversicherten. Dazu zwei Beispiele:
Die Firma Pharmasset, eine Gründung von vier Uni-Wissenschaftlern, hatte den Wirkstoff Sofosbuvir bereits erfolgreich an mehreren hundert Hepatitis-C-PatientInnen getestet, bevor sie aufgekauft wurde. Pharmasset hatte für Forschung 271 Millionen US$ ausgegeben. Gilead kaufte das Startup für 11,2 Milliarden US$.[9] Das Mittel wurde zum Tausendfachen des Herstellungspreises auf den Markt gebracht und bescherte der Firma im Folgejahr einen Konzerngewinn von über 50%.[10]
Zolgensma®, ein Mittel gegen spinale Muskelatrophie, entstand hauptsächlich in der Ohio State University und dem Nationwide Children‘s Hospital. Dort wurde auch die für die Zulassung entscheidende Studie durchgeführt. Brian Kaspar arbeitete von 2004 bis 2017 in beiden Institutionen. Noch während seiner Tätigkeit an der Universität gründete er ein Start-up, das Novartis im Mai 2018 für 8,7 Milliarden US$ kaufte und damit auch die Rechte an dem Produkt erwarb.[11]
Wagniskapital mit Risikobremse
Das kostentreibende Startup-Modell funktioniert nur mit Wagniskapital, also mit Investoren, die auf extreme Profite setzen. Denen möchte die CDU/CSU eine goldene Brücke bauen. Sie fordert, dass der Staat einen „BioTech Future Fonds“ auflegt und mit mindestens einer Milliarde € ausstattet. Damit soll das Risiko der Investoren um ein Drittel gemindert werden.
In der Anhörung gab es weitere Vorschläge, wie Wagniskapital angelockt werden kann. So sollten Versicherungen in riskante Geschäfte investieren dürfen. Selbst der Vorschlag, die staatliche Rentenkasse zu plündern, stieß nicht ernsthaft auf Widerspruch. Statt die Rentenbeiträge im Umlageverfahren an die RentnerInnen direkt wieder auszuzahlen, soll mit den Beiträgen die Spekulation ermöglicht werden.
Man müsse den Investoren günstige Bedingungen bieten, so der Tenor. Denn sonst wanderten sie in andere Staaten ab, Arbeitsplatzverluste drohten. Das alles läuft auf einen Unterbietungswettbewerb hinaus: Wer subventioniert am meisten? Dabei wurde ironischerweise auch gefordert, dass die Übernahme von Startup-Unternehmen durch Investoren außerhalb der EU erleichtert werden solle. Das kann wiederum zur Abwanderung von Forschung und Produktion führen.
Public Return on Public Investment
Wirtschaftsförderung kann das Bruttosozialprodukt steigern, das bedeutet bei Arzneimitteln aber unmittelbar auch höhere öffentliche Ausgaben. Abgesehen von der Pharma-Kampagne schien es unter den Anwesenden keinen zu interessieren, ob die Förderung überhaupt notwendig ist, ob nützliche Medikamente entstehen und zu welchem Preis die Produkte auf den Markt kommen. Auch die Frage nach dem Public Investment ging unter: Wenn der Staat so viel fördert, was bekommt er dann zurück? Eine sinnvolle gezielte Forschungsförderung sieht anders aus. (JS)
Artikel aus dem Pharma-Brief 2/2023, S. 1
[1] Den Antrag der CDU/CSU, die ausführliche Stellungnahme der Pharma-Kampagne sowie der anderen StellungnehmerInnen und eine Aufzeichnung der Sitzung findet sich hier: www.bundestag.de/dokumente/textarchiv/2023/kw09-pa-wirtschaft-innovationsstandort-deutschland-934990
[2] Telschow C et al. (2021) Der Arzneimittelmarkt 2020 im Überblick, in: Schröder, Helmut et al. (Hg.), Arzneimittel-Kompass 2021, Berlin: Springer; S. 264 https://doi.org/10.1007/978-3-662-63929-0_16
[3] Hawksbee L et al. (2022) Don’t worry about the drug industry’s profits when considering a waiver on covid-19 intellectual property rights. BMJ; 376, p e067367 http://dx.doi.org/10.1136/bmj-2021-067367
[4] Ohne Orphan-Arzneimittel bis 50 Mio. € Umsatz pro Jahr (ab 2023 30 Mio. €), denen aufgrund der gesetzlichen Zusatznutzenfiktion immer ein Zusatznutzen ohne Rücksicht auf die realen Daten bescheinigt werden muss.
[5] Haas A et al. (2022) Ergebnisse des AMNOG-Erstattungsbetragsverfahrens. In: H. Schröder et al. (Hrsg.), Arzneimittel-Kompass 2022. Berlin: Springer, S. 258-262 https://doi.org/10.1007/978-3-662-66041-6_19
[6] Poitiers N and Weil P (2022) Opaque and ill-defined: the problems with Europe’s IPCEI subsidy framework, Breugel, 26 Jan www.bruegel.org/blog-post/opaque-and-ill-defined-problems-europes-ipcei-subsidy-framework
[7] Jones Day (2022) EU Revises State Aid Rules for Important Projects of Common European Interest, February www.jonesday.com/en/insights/2022/02/eu-revises-state-aid-rules-for-important-projects-of-common-european-interest [Zugriff 27.2.2023]
[8] Jung E et al. (2019) Do large pharma companies provide drug development innovation? Our analysis says no. Stat News, 10 Dec www.statnews.com/2019/12/10/large-pharma-companies-provide-little-new-drug-development-innovation/ [Zugriff 27.2.2023]
[9] US Senate (2015) The Pricing of Sovaldi. Committee on Finance www.finance.senate.gov/imo/media/doc/3%20The%20Pricing%20of%20Sovaldi%20(Section%203).pdf
[10] Roy V and King L (2016) Betting on Hepatitis C: How Financial Speculation in Drug Development Influences Access to Medicines. BMJ; 354, p i3718
[11] Frank G (2019) Zolgensma’s Journey from Lab Idea to Gene Therapy for SMA, SMA News Today, 27 June https://smanewstoday.com/news-posts/2019/05/27/zolgensmas-journey-from-lab-idea-to-gene-therapy-for-sma
Deutsches Public Health-Institut – eine verpasste Chance?
Um den öffentlichen Gesundheitsdienst in Deutschland zu stärken, einigte sich die Regierung in ihrem Koalitionsvertrag 2021 auf die Schaffung eines Bundesinstituts für öffentliche Gesundheit.[1] Nun wurden Pläne bekanntgegeben, doch es gibt massive Kritik.
Das neue „Bundesinstitut für Prävention und Aufklärung in der Medizin“ (BIPAM) soll laut Bundesgesundheitsminister Lauterbach die bislang vernachlässigte Vorbeugung von Krankheiten wie Krebs, Demenz und Herz-Kreislauf-Erkrankungen stärken.[2] In dem neuen Institut sollen die bisherige Bundeszentrale für gesundheitliche Aufklärung (BZgA) und der Bereich der nicht-übertragbaren Erkrankungen des Robert Koch-Instituts (RKI) aufgehen. Es besteht die Gefahr der Zerschlagung des RKIs, das bereits jetzt wichtige Public Health Aufgaben wahrnimmt, und die Rückstufung zu einem als antiquiert erachteten Instituts für Infektionskrankheiten.[3] Ein umfassendes Verständnis von Public Health und eine ressortübergreifende Arbeit entsprechend der WHO-Strategie von Health in all Policies[4] sind nicht zu erkennen. Dies liegt womöglich nicht zuletzt am weitgehenden Ausschluss von Public Health-Verbänden und Fachgesellschaften von der Planung des Instituts.
Schon die Namensgebung des Instituts lässt eine Fokussierung auf das individuelle Gesundheitsverhalten sowie die medizinische Versorgung befürchten. Aufklärung ist wichtig, kann jedoch nur ein Bestandteil von Prävention sein. Die Ursachen von Gesundheit und Krankheit liegen oft in den Lebensbedingungen und nicht in der Medizin. Um die Gesundheitsverhältnisse in verschiedenen Lebensbereichen zu verbessern und für aktuelle und zukünftige Krisen gewappnet zu sein, bedarf es in Deutschland eines gestärkten und vernetzten Public Health-Systems.[5] Die Deutsche Gesellschaft für Public Health und die Deutsche Gesellschaft für Sozialmedizin und Prävention sehen dringenden Nachbesserungsbedarf beim Entwurf des neuen Instituts hinsichtlich eines umfassenden Verständnisses von Gesundheit sowie eines ressortübergreifenden Ansatzes.[6]
Artikel aus dem Pharma-Brief 8/2023, S. 4
Bild © Jörg Schaaber
[1] SPD, BÜNDNIS 90 / DIE GRÜNEN, FDP (2021) Mehr Fortschritt wagen. Bündnis für Freiheit, Gerechtigkeit und Nachhaltigkeit.
[2] Bundesministerium für Gesundheit (2023) Präventions-Institut im Aufbau. www.bundesgesundheitsministerium.de/presse/pressemitteilungen/praeventions-institut-im-aufbau-pm-04-10-23 [Zugriff: 24.10.2023]
[3] Kuhn (2023) Ende einer Geheimoperation: Das neue Bundesinstitut für öffentliche Gesundheit. https://scienceblogs.de/gesundheits-check/2023/10/04/ende-einer-geheimoperation-das-neue-bundesinstitut-fuer-oeffentliche-gesundheit/ [Zugriff: 24.10.2023]
[4] WHO (2014) Helsinki Statement. Framework for Country Action. WHO, Genf
[5] DGSMP (2023) Stellungnahme zum geplanten „Bundesinstitut für öffentliche Gesundheit“ aus der Perspektive von Public Health. www.dgsmp.de/news/stellungnahme-zum-bundesinstitut-fuer-oeffentliche-gesundheit/ [Zugriff: 16.10.2023]
[6] DGPH & DGSMP (2023) Das geplante Bundesinstitut für Prävention und Aufklärung in der Medizin (BIPAM): Fachwelt plädiert für dringende Korrekturen. www.dgph.info/fileadmin/user_upload/PDF/Paper/PM_10.10.23.fin.pdf [Zugriff: 16.10.2023]
Abnehmspritze: Interessenkonflikte verschwiegen
Wie versteckte Werbung für Semaglutid in die Medien kam
Der Hype um die Abnehmspritze wird von Akademiker*innen, die Geld vom Hersteller bekommen, massiv gefördert. Das wurde jetzt auch in Deutschland aufgedeckt. Über Interessenkonflikte bei der Erstattungsentscheidung für Semaglutid in England hatten wir bereits berichtet.[1]
Seit Juli 2023 ist das bereits Anfang 2022 in der EU zugelassene Abnehmmittel Wegovy® (Semaglutid) auch in Deutschland verfügbar. Da der Anbieter Novo Nordisk wohl nicht mit so einem großen Erfolg seines Marketings gerechnet hatte, kam er mit der Produktion nicht nach, und vertrieb Wegovy® zunächst nur in den
USA. Das führte zu Lieferengpässen bei dem schon länger zugelassenen Diabetesmedikament Ozempic®, das denselben Wirkstoff enthält und als Abnehmmittel zweckentfremdet wurde. In Deutschland kommt hinzu, dass Medikamente zum Abnehmen im Gegensatz zu Diabetesmitteln grundsätzlich nicht von den Kassen bezahlt werden. Das macht den Off-Label-Gebrauch besonders verlockend.
Letzteres wollen Mediziner*innen ändern, die enge Kontakte zur Pharmaindustrie pflegen. Im Februar veranstaltete das Science Media Center (SMC) eine Pressekonferenz zur Abnehmspritze. Einer der drei Expert*innen war Prof. Jens Aberle, Uniklinikum Hamburg Eppendorf und Präsident der Adipositas-Gesellschaft. Er äußerte sich auf der Pressekonferenz geradezu enthusiastisch: „Gamechanger ist ja so ein Schlagwort, das hier aber absolut zutrifft. Wir hatten noch nie Medikamente, die auch nur in der Nähe einer Effektivität waren, wie wir es jetzt erleben und die dazu noch sicher sind mit guten Endpunktstudien, die uns vorliegen.“[2]
Auch was die Wirksamkeit angeht, war Aberle ziemlich großzügig: „[…] wir sehen, dass Medikamente [eine] Gewichtsreduktion von 20-22, vielleicht in Zukunft 25 Prozent machen.“ In den Studien STEP 1-3 wurde innerhalb eines Jahres im Vergleich zu Diät und Placebo ein Gewichtsverlust zwischen 6,2% und 12,4% erzielt.[3] Das ist deutlich mehr als mit bisherigen Medikamenten, aber weniger als behauptet. Vor allem aber muss das Mittel dauerhaft eingenommen werden, um den Gewichtsverlust zu halten. Derzeit noch ungeklärt ist, ob Semaglutid das Auftreten von Herz-Kreislauf-Erkrankungen verringern kann, die Vollpublikation einer entsprechenden Studie steht noch aus.[3]
Nebenwirkungen wurden in der Pressekonferenz von Aberle kleingeredet. „Ja, also klar, Nebenwirkungen gibt es immer. Wobei man sagen muss, dass die jetzt beim Semaglutid verhältnismäßig überschaubar sind.“ Tatsächlich sind Störungen des Magen-Darm-Traktes sehr häufig und nehmen nur teilweise im Behandlungsverlauf ab. An Übelkeit und Verstopfung leidet am Ende der Studie jeweils jede*r Zehnte. Kopfschmerzen, Schwäche und Haarausfall kommen deutlich häufiger als unter Placebo vor. Selten treten Gallenblasenerkrankungen, Nierenschädigungen und Bauchspeicheldrüsenentzündung auf. Die europäische Arzneimittelbehörde untersucht gerade, ob die Suizidalität unter Semaglutid und anderen Wirkstoffen aus der gleichen Gruppe (GLP-1-Agonisten) zunimmt.[3]
Interessenkonflikte verschwiegen
Dass Aberle Geld von Novo Nordisk und anderen Firmen erhielt, erfuhren die auf der Pressekonferenz anwesenden Journalist*innen nicht. Erst kürzlich wurde das durch eine Recherche von NDR, WDR und Süddeutscher Zeitung publik.[4] Gegenüber dem Veranstalter SMC hatte Abele seine Interessenkonflikte nicht angegeben. Doch nicht nur hat der Professor die Zuwendungen an seine Person nicht publik gemacht, er hat auch den Herstellern nicht erlaubt, die Zahlungen an ihn öffentlich zu machen. Andere Vorstandsmitglieder der Adipositas-Gesellschaft waren da offener. Sie erhielten bis zu 39.000 € von Novo Nordisk. Auch die Gesellschaft selbst hängt am Tropf der Industrie: Die Firma gab ihr letztes Jahr 145.000 €, das ist beinahe doppelt so viel wie die Fachgesellschaft durch Mitgliedsbeiträge einnimmt (80.000 €).
Kurz darauf lud die Bild-Zeitung Aberle ein, die Wirkung von Semaglutid zu erklären.[5] Dort forderte er, dass die Krankenkassen die Behandlung übernehmen: „Die Kostenübernahme ist wichtig, denn viele Betroffene können sich eine dauerhafte Therapie mit den neuen Mitteln nicht leisten.“ Auch Bild wurde über die Interessenkonflikte Aberles im Dunkeln gelassen. Auf Anfrage teilte der Axel-Springer-Verlag mit, dass er einen anderen Experten gesucht hätte, wären ihm die Interessenkonflikte des Autors bekannt gewesen.[4]
Milliarden-Geschäft
Die Erstattung durch die Krankenkassen wäre für den Anbieter eine Goldgrube. Die AOK hat errechnet, dass rund 19% der erwachsenen Bevölkerung in Deutschland stark übergewichtig sind. Würden alle die Spritze erhalten, errechnet die AOK beim derzeitigen Preis von knapp 4.000 € Kosten von 52 Mrd. € – das ist mehr als die jährlichen Ausgaben der gesetzlichen Krankenversicherung für Medikamente insgesamt.[4]
Das gemeinwohlorientierte Science Media Center wirbt mit dem Slogan: „Wir liefern Evidenz und Fakten aus den Wissenschaften. Und das unabhängig, schnell und verlässlich.“[6] Wie in Großbritannien[1] wurde es auch in Deutschland diesem Anspruch nicht gerecht. Es muss wohl künftig genauer hinschauen, wie es um die Interessenkonflikte der Expert*innen bestellt ist, die es zu Wort kommen lässt. (JS)
Artikel aus dem Pharma-Brief 8/2023, S. 3
[1] Pharma-Brief (2023) Abnehmende Transparenz: Wie Novo Nordisk Stimmung für Schlankheitsmittel macht. Nr. 3, S. 5
[2] SMC (2023) Transkript der Pressekonferenz vom 8. Feb. www.sciencemediacenter.de/fileadmin/user_upload/Press_Briefing_Zubehoer/Transkript_Abnehmspritzen_SMC-Press-Briefing_2023-02-08.pdf [Zugriff 20.10.2023]
[3] arznei-telegramm (2023) Dickes Geschäft: Semaglutid (Wegovy) zur Gewichtsabnahme; 54, S. 57
[4] Edelhoff J und Grill M (2023) Kritik an Hype um Abnehmspritze. Tagesschau 5. Okt. www.tagesschau.de/investigativ/ndr-wdr/abnehm-spritze-wegovy-100.html [Zugriff 20.10.2023]
[5] Aberle J (2023) Die Wahrheit über die Abnehm-Spritze. Bild+ 12. März www.bild.de/bild-plus/ratgeber/2023/ratgeber/neue-medikamente-versprechen-schnellen-erfolg-die-wahrheit-ueber-die-abnehm-spri-83172668.bild.html [Zugriff 20.10.2023]
[6] SMC – das Science Media Center Germany www.sciencemediacenter.de/das-smc/das-smc [Zugriff 22.10.2023]
Abnehmende Transparenz:
Wie Novo Nordisk Stimmung für Schlankheitsmittel macht
Im März 2023 empfahl die englische Nutzenbewertungsagentur NICE das Abnehmmittel Semaglutid (Wegovy®) der dänischen Firma Novo Nordisk für die Erstattung durch den Nationalen Gesundheitsdienst.[1] Der britische Observer deckte auf, dass es dabei nicht so ganz mit rechten Dingen zuging.[2]
Mindestens drei der Expert*innen, die das NICE vor seiner Entscheidung anhörte, hatten Geld von der Firma angenommen. Prof. John Wilding verschwieg gegenüber dem NICE, dass er Präsident der European Association for the Study of Obesity ist, die innerhalb von drei Jahren über 3,6 Millionen Pfund von Novo Nordisk erhielt. Das ebenfalls angehörte Royal College of Physicians fand es nicht mitteilenswert, dass es über 100.000 Pfund Sponsorengeld von der Firma erhalten hatte. Die UK Association for the Study of Obesity (ASO) teilte dem NICE immerhin mit, eine ebenso hohe Summe bekommen zu haben. Die ASO wiederum ist Mitglied im oben genannten europäischen Verband und der World Obesity Federation, die sich beide ebenfalls für Wegovy® stark machen. Beide Verbände deklarieren nicht, dass sie Millionen Pfund Unterstützung von Novo Nordisk bekamen und diese einen bedeutenden Teil ihrer Budgets ausmachen.
Hype in den Medien
Prof. Jason Halford pries den Schlankmacher im öffentlichen Rundfunkprogramm BBC Today. Die Hörer*innen erfuhren nicht, dass die World Obesity Federation, deren Präsident er ist, in den letzten drei Jahren 4,3 Millionen Pfund von Novo Nordisk erhielt.
Das britische Science Media Centre (Eigenwerbung SMC: „Der Öffentlichkeit und Politiker*innen präzise und evidenzbasierte Informationen zu Verfügung stellen“) hat sich in dieser Sache auch nicht mit Ruhm bekleckert. Es veröffentlichte fünf Statements von Wissenschaftler*innen zur Einordnung der NICE-Entscheidung.[3] Die meisten kritisierten, dass Semaglutid nur zwei Jahre verschrieben werden darf. Zwei der Befragten gaben Interessenkonflikte mit Novo Nordisk an. Wobei es bei Prof. Nick Finer zunächst nur hieß, dass er bis Juli 2022 Angestellter der Firma war. Erst nachdem der Observer nachfragte, ergänzte das SMC zwei Tage später, dass er Chefwissenschaftler von Novo Nordisk war. Da hatte die Tagespresse Finers Aussage, dass Wegovy ein „Game Changer“ sei, schon gedruckt.
Wo ist der Nutzen?
Eigentlich verwundert es nicht, dass Novo Nordisk so viel Geld in die Werbung steckt, denn es ist keineswegs klar, wie viel Semaglutid den Übergewichtigen wirklich nützt.[4] Patient*innen ohne Diabetes verloren 9 % mehr Gewicht als unter Placebo, bei Diabetiker*innen waren es 7 %. Vor allem ist der Effekt aber nicht nachhaltig. Eine weitere Studie zeigte, dass ein Jahr nach Absetzen bei den Betroffenen nur noch ein Drittel des ursprünglich erzielten Gewichtsverlusts erhalten blieb.
Ob der Wirkstoff bei Übergewichtigen kardiovaskuläre Erkrankungen verringert, ist noch unbekannt. Das wird in einer Studie geprüft, die im Herbst 2023 abgeschlossen sein soll.
Auch wenn ein früher einsetzendes Sättigungsgefühl für die Wirkung verantwortlich gemacht wird, spielen wohl andere Aspekte ebenfalls eine Rolle: Die Mehrheit der Patient*innen bekommt Magen-Darm-Beschwerden.[5] Dazu kommen – wenn auch deutlich seltener – Kopfschmerzen, Schwindel und Schwäche. Echte Sorgen bereitet, dass mitunter diabetische Retinopathien auftreten (Schädigung der lichtempfindlichen Membran am Augenhintergrund). Im Tierversuch wirkte Semaglutid gar krebserregend.[3]
Selbst Pharma wird es zu viel
Sogar dem britischen Pharmaverband ABPI ging die Vermarktungspraxis von Novo Nordisk schon früh über die Hutschnur. Nach einer Beschwerde über die Werbemethoden für das Abnehmmittel Saxenda® (Liraglutid) der Firma, das zur selben Wirkstoffgruppe (GLP-1-Agonisten) wie Semaglutid gehört, hatte der Verband Novo Nordisk im Dezember 2022 abgemahnt. Die Firma hatte 4.399 Ärzt*innen „fortgebildet“, allerdings ging es dabei ausschließlich um die Vorteile von GLP-1-Agonisten und die Risiken wurden heruntergespielt. Novo Nordisk ist derezit der einzige Anbieter für zum Abnehmen zugelassene Medikamente in dieser Wirkstoffgruppe.[6]
Da die Firma sich uneinsichtig zeigte, entzog der ABPI ihr im März 2023 für zwei Jahre sämtliche Mitgliedsrechte. In der Begründung heißt es, dass das Verhalten „wahrscheinlich die pharmazeutische Industrie in Misskredit bringen und das Vertrauen in sie verringern“ würde.[7]
In Deutschland bleibt uns Wegovy® trotz EU-Zulassung vorläufig erspart. Das Produkt ist in den USA dermaßen populär, dass Novo Nordisk mit dem Herstellen nicht hinterherkommt. Da sich dort die mit Abstand höchsten Preise durchsetzen lassen, müssen andere Märkte warten. In England wurde zwischen dem NICE und der Firma eine Geheimhaltung des Preises vereinbart.
Warum die Industrie einen solchen Hype um die neuen Schlankmacher macht, verwundert nach Marktanalysen nicht: Es wird mit jährlichen Umsätzen von 100 Milliarden US$ gerechnet. Der Aktienkurs von Novo Nordisk ist seit der Einführung von Wegovy® in den USA im Juni 2021 um 140% gestiegen.[8] (JS)
Artikel aus dem Pharma-Brief 3/2023, S. 5
[1] NICE (2023) NICE recommended weight-loss drug to be made available in specialist NHS services www.nice.org.uk/news/article/nice-recommended-weight-loss-drug-to-be-made-available-in-specialist-nhs-services [Zugriff 11.5.2023]
[2] Das S (2023) Revealed experts who praised new ‘skinny jab’ received payments from drug maker Pharmaceuticals industry. The Guardian 12 March www.theguardian.com/business/2023/mar/12/revealed-experts-who-praised-new-skinny-jab-received-payments-from-drugmaker
[3] SMC (2023) Expert reaction to NICE guidance: ‘Semaglutide for managing overweight and obesity’ www.sciencemediacentre.org/expert-reaction-to-nice-guidance-semaglutide-for-managing-overweight-and-obesity/ [Zugriff 8.3.2023 (Wayback Machine) und 11.5.2023]
[4] Prescrire International (2023) Semaglutide (Wegovy®) for excess body weight. 32, p 36
[5] 73% unter Semaglutid, 47% unter Placebo
[6] PCMCA (2022) Interim case report 3525/6/21, 30 Nov. www.pmcpa.org.uk/media/3646/3525-interim-case-report-30-november-2-dec-update-2-2022.pdf [Zugriff 11.5.2023]
[7] ABPI (2023) Novo Nordisk suspended from ABPI membership. 16 March www.abpi.org.uk/media/news/2023/march/novo-nordisk-is-suspended-from-abpi-membership [Zugriff 11.5.2023]
[8] Skydsgaard N (2023) Novo Nordisk cuts some US supply of obesity drug Wegovy to cope with demand. Reuters 4 May www.reuters.com/business/healthcare-pharmaceuticals/drug-maker-novo-nordisks-q1-beats-forecasts-2023-05-04 [Zugriff 11.5.2023]

